進行度だけではなく、がんの種類によっても治療が異なることに注意!
『肺癌診療ガイドライン』のポイントをわかりやすく解説する

北里大学
呼吸器外科名誉教授の
吉村博邦さん
肺がんは、がんの中でも難治がんといわれ、1955年以降肺がん死は増えつづけています。
しかし、一方で新たな治療薬が開発され、治療法も進歩しています。これを科学的に評価する大規模臨床試験も次々に行われています。
こうした結果を元に、『EBMの手法による肺癌診療ガイドライン2005年版』が作成されました。このガイドラインにもとづき、北里大学医学部呼吸器外科名誉教授・吉村博邦さんに現在の肺がんの標準的な治療法についてうかがいました。
治療方針を決める際の患者さんと医師との共通の指針

『肺癌診療ガイドライン』は、患者さんが医師と相談して治療の方針を決める時の、共通の指針、あるいは参考書になるものといってもいいでしょう。
肺がんの場合は、2003年に初めて診療ガイドラインが作られました。その後も、新しいエビデンス(科学的根拠)が発表され、2005年には改訂版が発表されています。ここでは、各治療法と病期ごとに、それぞれのテーマについてどのようなレベルのエビデンスがあるかを提示し、それに基づく推奨レベルが示されています。
たとえば、非小細胞肺がんに対する単独の放射線療法(外照射)の項目をみると、レベル3~レベル5のエビデンスがあり、推奨レベルはグレードBとなっています。「医学的な理由で手術のできない1期、2期の非小細胞肺癌には、根治的放射線単独治療の適応があり、行うよう勧められる」というのがその解説です。
一方、同じ放射線療法でも気管支の中で放射線を照射する小線源療法(内照射)を単独で行う場合はどうでしょうか。これはまだ科学的根拠を示す論文が少なく、中心型早期がんでも中心型進行非小細胞肺がんに対しても推奨レベルは「グレードC」、つまり行うように勧めるだけの根拠が明確でないと評価されています。
このように、目的の項目をみれば、その治療法の現在の科学的評価がわかるようになっています。ただし、ガイドラインは基本的に専門家に向けたものであり、一般の人が読みこなして現実に当てはめるには、なかなか難しい点があることも事実です。そこで、今回は、吉村さんにガイドラインに基づいて病期別に肺がん治療の基本的な考え方を解説してもらいました。
| 1 | システマティックレビュー/ メタアナリシス |
| 2 | 1つ以上のランダム化比較試験による |
| 3 | 非ランダム化比較試験による |
| 4 | 分析疫学的研究(コホー研究や症例対照研究)による |
| 5 | 記述研究(症例報告やケース・シリーズ)による |
| 6 | 患者データに基づかない、専門委員会や専門家個人の意見 |
| A | 行うよう強く勧められる |
| B | 行うよう勧められる |
| C | 行うよう勧めるだけの根拠が明確でない |
| D | 行わないよう勧められる |
部位によって違う発見法
肺がんは、早期発見が難しく、また早い時期から転移をするため、今でも治療の難しいがんの1つになっています。しかし、早期に発見できれば、それだけ治る可能性が高くなることは確かです。
その発見法が、部位によって異なるのも肺がんの特徴です。肺がんは、できる部位によって肺門型(中心型)と肺野型(末梢型)に分けられます。肺門型は、文字通り肺の中心部、太い気管支に近い部分にできたがんで、セキや痰、血痰などの症状が現れやすいのが特徴。喫煙者に多い扁平上皮がんができやすいのも肺門部です。
吉村さんは「血痰などの症状があれば、すぐに病院を受診してください。肺門型は、症状があってもレントゲンでは早期発見できないので、まず喀痰検査を受けます。それで異常があれば気管支鏡で検査をして診断をします」と説明しています。喀痰検査でがんが発見できる確率は3~5割というところだそうです。
一方、肺野型はほとんど症状がありません。肺胞など肺の末梢には痛みを感じる神経がないので、症状が出ないのです。しかし、この場合は画像診断が有効です。レントゲンでも1センチくらいの大きさになるとわかりますが、この大きさでは肺がんの場合すでに10~20パーセントはリンパ節転移を起こしています。
より小さいうちに発見するためには、CT検査が必要です。「CT(ヘリカルCT)で検査をすれば、2ミリ程度の大きさのものでもわかる」そうです。
CTで、リンパ節の腫れの有無もわかります。リンパ節の腫れがあれば転移の可能性があるので、最近ではPETで検査をすることも多くなりました。PETは、ブドウ糖に標識をしてエネルギー代謝が活発な部位に標識が集積した状態を画像化するものです。
吉村さんによると、「末梢に影があってもがんとは限りませんが、PETでその部位に集積があれば、がんの可能性が極めて高い」そうです。
最終的には、やはり気管支鏡を挿入して細胞をかきとり、顕微鏡でみて診断をつけることになります。これで、8割は診断がつくそうです。
それでも確定できない場合には、直接肺に針を刺して組織を採取し、顕微鏡で検査をする針生検も行われます。
しかし、針生検は、気胸を起こしたり、稀には空気が入って脳塞栓を起こしたり、がんが飛ぶ危険もあるので、他の方法がないなどの場合を除いて、「日本では、あまり積極的には行われていない」そうです。
進行度だけでなく種類によって治療法が異なる
肺がんは、がんの進行度だけではなく、がんの種類によって治療法が異なります。
肺がんの場合、がん化した細胞の種類によって小細胞がんとそれ以外の非小細胞がんに分けられます。非小細胞がんには、腺がん、扁平上皮がん、大細胞がんなどがあります。日本人の場合、小細胞がんが約15パーセント。残りが非小細胞がんで、中でも腺がんが最も多くて約50パーセントを占めています。さらに、扁平上皮がんが30パーセント、大細胞がんが5パーセントほどです。
小細胞がんは、極めて進行が早く、その意味で悪性度の高い肺がんです。吉村さんによると「昔は、発見から3カ月~半年でほとんどの人が亡くなるという悲惨な状態でした」といいます。しかし、このがんには化学療法や放射線治療がよく効き、とくに最近はよく効く抗がん剤があるので、以前ほど悲観的な状態ではなくなっています。
一方、非小細胞がんは、それよりも進行は遅いのですが、放射線や化学療法の反応はあまりよくないのが特徴です。
| 原発腫瘤の大きさ | Tis上皮内がん | T1 ~3cm以内 | T2 3cm~ | T3 | T4 Nは関係なし | Tは関係なし | Tは関係なし Nは関係なし | |
|---|---|---|---|---|---|---|---|---|
| 遠隔転移所属リンパ節 | ||||||||
| MO 遠隔転移なし | N0所属 リンパ節転移なし | 病期0 | 病期1A | 病期1B | 病期2B | 病期3B | 病期4 | |
| N1 | 病期2A | 病期2B | 病期3A | |||||
| N2 | 病期3A | 病期3A | 病期3A | |||||
| N3 | 病期3B | |||||||
| M1 遠隔転移あり | 病期4 | |||||||
上図の補足説明
T-原発腫瘍
T1 肺組織または臓側胸膜に囲まれており、気管支鏡的にがん浸潤が葉気管支より中枢に及ばないもの(即ち主気管支に及んでいない)
T2 腫瘍の大きさまたは進展度が以下のいずれかであるもの
・最大径が3センチをこえるもの
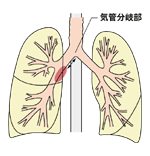
・主気管支に浸潤が及ぶが、腫瘍の中枢側が気管分岐部より2センチ以上離れているもの
・臓側胸膜に浸潤のあるもの
・肺門に及ぶ無気肺あるいは閉塞性肺炎があるが一側肺全体に及ばないもの
T3 大きさと無関係に隣接臓器、即ち胸壁、横隔膜、縦隔胸膜、壁側心膜のいずれかに直接浸潤する腫瘍:または腫瘍が気管分岐部から2センチ未満に及ぶが、気管分岐部に浸潤のないもの:または無気肺あるいは閉塞性が一側肺全体に及ぶもの
T4 大きさと無関係に縦隔、心臓、大血管、気管、食道、椎体、気管分岐部に浸潤の及ぶ腫瘍:同一肺葉内に存在する腫瘍結節:悪性胸水を伴う腫瘍
N-所属リンパ節
N1 同側気管支周囲および/または同側肺門リンパ節および肺内リンパ節転移で、原発腫瘍の直接浸潤を含む
N2 同側縦隔リンパ節転移および/または気管分岐部リンパ節転移
N3 対側縦隔、対側肺門、同側または対側斜角筋前、または鎖骨上窩リンパ節転移
同じカテゴリーの最新記事
- 空咳、息切れ、発熱に注意! 肺がん治療「間質性肺炎」は早期発見が大事
- 肝がんだけでなく肺・腎臓・骨のがんも保険治療できる 体への負担が少なく抗腫瘍効果が高いラジオ波焼灼術
- 肺がんに対する免疫チェックポイント阻害薬の治療効果は腸内細菌が関係!
- 高齢者や合併症のある患者、手術を希望しない患者にも有効 体幹部定位放射線治療(SBRT)が肺がん術後再発への新たな選択肢に
- 免疫チェックポイント阻害薬と体幹部定位放射線治療(SBRT)併用への期待 アブスコパル効果により免疫放射線療法の効果が高まる⁉
- 群馬県で投与第1号の肺がん患者 肺がん情報を集め、主治医にオプジーボ治療を懇願する
- 体力が落ちてからでは遅い! 肺がんとわかったときから始める食事療法と栄養管理
- 進行・再発がんでケトン食療法が有効か!? 肺がんⅣ(IV)期の介入研究で期待以上の治療成績が得られた
- 初となる治療薬登場の可能性 肺がんに対するがん悪液質対策
- 過不足のない肺切除を実現!注目の「VAL-MAP」法



