不正出血を見逃さないで! 子宮頸がんを抜き、増加している子宮体がん

高橋伸卓さん
子宮頸がんに比べて情報量が少なく、健康診断項目にも入っていないことから意識する機会も少ない子宮体がん。しかし、実は今、子宮体がんの罹患者数は子宮頸がんを追い越し、年々、増加の一途をたどっている。
罹患年齢の中心は、閉経が見えてくる50歳前後。閉経前後の不正出血は単なるホルモンバランスの乱れと思い込み、放置してはいないだろうか? もしかしたら、それは子宮体がんのサインかもしれないのだ。子宮体がんについて知っておきたい基礎知識から最新情報まで、静岡がんセンター婦人科医長の高橋伸卓さんに話を聞いた。
近年、急増している子宮体がん
子宮の奥深くにある子宮内膜に発生する「子宮体がん」。同じ子宮がんでも、子宮の入口付近に発生する「子宮頸がん」とは発生のメカニズムが違うので、別のがんと捉えよう(図1)。
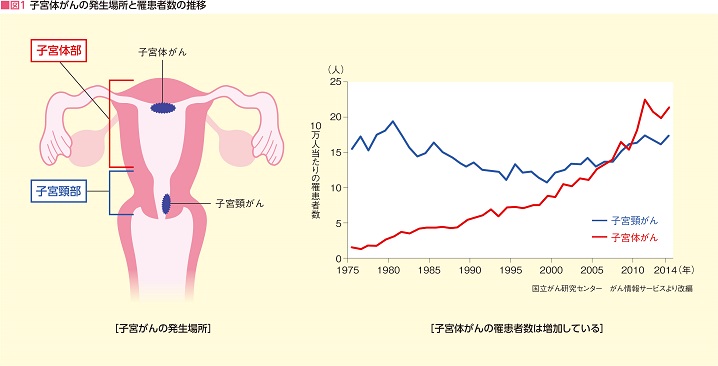
健康診断の一環で行われる「子宮がん検診」は、一般的に「子宮頸がん検査」。不正出血などの症状がない限り、通常は「子宮体がん検査」は行われない。婦人科検診における「子宮がん検診で問題なし」は、「子宮頸がんの所見はない」という意味で、子宮体がんについては調べられていないのだ。
そういう意味では、婦人科検診を受けるたびに問題意識を持ち、さらにはワクチンなど話題も多い子宮頸がんに比べて、子宮体がんは情報が少なく、身近な病として意識する機会も少ないのが実情ではないだろうか。
そんな背景とは裏腹に、近年、日本では子宮体がんの患者数が急激に増えていることは意外と知られていない。ちなみに、2020年の1年間で、日本全国で新たに約17,000人が子宮体がんに罹患し、3,000人以上が亡くなったと推定されている。
「1990年代までは子宮頸がん罹患者数のほうが断然多かったのですが、2000年前後から子宮体がん罹患者数が上昇の一途をたどり、2005年ごろには頸がんを抜き、その後も増加し続けています」と静岡がんセンター婦人科医長の高橋伸卓さんは指摘する。
実際に、高橋さんが医師になった1998年当時は、外来で診る「子宮がん」の多くは頸がんだったそうだ。その後20年の間に体がん患者が増え続け、今では圧倒的に体がん患者のほうが多いという(図1)。
子宮体がんの発生メカニズム
なぜ、直近20年で、これほどに子宮体がんの罹患者数が急増しているのだろうか。まずは子宮体がんの発生メカニズムから考えてみよう。
子宮体がんのほとんどは、女性ホルモンのエストロゲンが子宮内膜を過剰に刺激することが原因で発生する。
「女性ホルモンにはエストロゲンとプロゲステロンという2種類があって、この2つがバランスよく作用することで月経が起こります。エストロゲンが作用すると子宮内膜が厚みを増し、一定期間を経て、もう一方のプロゲステロンが作用すると肥厚した子宮内膜が剥がれ、月経となって体外へ排出されます。そしてまた、エストロゲンの作用で新しい子宮内膜が作られていくのです」
つまり、月経が正常に繰り返されているときは、女性ホルモンのバランスが良い状態に保たれているわけだ。
ところが、何らかの要因でエストロゲンとプロゲステロンのバランスが崩れ、エストロゲンが過剰に分泌されたり、プロゲステロンの分泌が弱まるなどして、子宮内膜が剥がれない状況が続くと、子宮内膜が厚みを増し、エストロゲンのみが単独で子宮内膜に作用し続けてしまう。これが子宮体がんを引き起こす要因なのだ。
食生活とライフスタイルの変化に伴って
こうした状況がもっとも起こりやすいのが閉経前後の時期。女性ホルモンの分泌量じたいが減少し、エストロゲンとプロゲステロンのバランスが崩れやすくなるからだ。加えて近年、食生活の変化に伴う肥満が増えたこと、さらに、晩婚化によって妊娠、出産の回数が減少していることも、エストロゲン単独の作用を促している。
「脂肪細胞がエストロゲンを分泌することは証明されているので、肥満は子宮体がんのリスク因子です。また、妊娠中は子宮内膜がエストロゲンの作用を受けない期間です。女性が妊娠・出産を繰り返すことの多かったころはその期間が長かったわけですが、ライフスタイルの変化に伴い、今は30歳を超えて1人目を妊娠するかどうかという時代です。つまり、子宮内膜がエストロゲンに曝露(ばくろ)される時間が、昔に比べて格段に長くなったのです」
時代とともに変化してきた食生活とライフスタイルが、エストロゲンの子宮内膜への作用時間を長くし、近年の子宮体がん増加の要因になっているようだ。
ちなみに、子宮体がんの大多数は、エストロゲンの過剰作用を要因とする「類内膜がん」と分類されるタイプだが、稀(まれ)ではあるものの、エストロゲンが関与しない「特殊型」と呼ばれるタイプがある。
「特殊型」の原因は主に遺伝子異常といわれていて、エストロゲンが関与する体がんとは発生のメカニズムが違うので、発生年齢も異なる。エストロゲン関与の体がんは、前述のように閉経年齢の50歳前後に発症することが多いが、「特殊型」の発症年齢は50代後半以降。高齢といわれる年齢になってからの発症が多いので、その点も注意が必要だ。
不正出血があったら、婦人科へ行こう!
子宮体がんの病期(ステージ)は、がんの拡がりと深さで決まる(図2)。
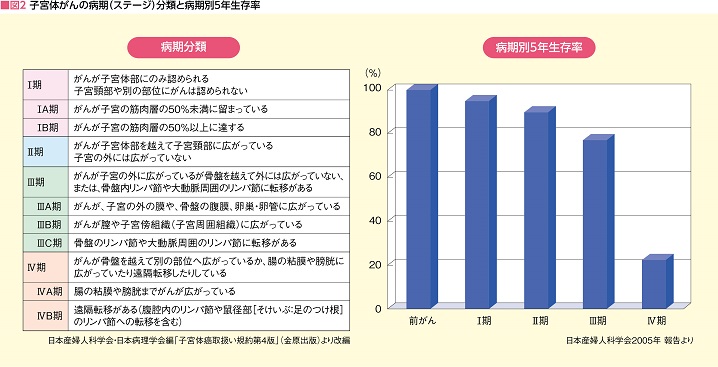
早期のⅠ期は、がんが子宮の筋肉層のどこまで到達しているかでⅠA期とⅠB期に分けられるが、この違いがその後の治療法に大きく関わることになる。
「子宮体がんはかなり早い時期から〝不正出血〟という症状が現われるので、早期発見が可能ながんです」と高橋さんは強調する。
実際に、静岡がんセンターに紹介される患者さんも、紹介医に不正出血で受診したことで子宮体がんが発見されるケースがほとんどで、そのうちおよそ8割はⅠ期。しかも、そのほとんどがⅠA期で見つかっているそうだ。
「進行がゆっくりであることも子宮体がんの特徴です。閉経が近いからホルモンバランスが崩れて出血しているのだろうと軽視しがちですが、月経の乱れも含めて、出血の様子がいつもと違っていたら、様子見ではなく、婦人科を受診してほしいと思います。その段階ならば、万が一、子宮体がんだったとしても、早期である可能性が高く、治癒を目指せます」
治療の第1選択肢は、すべての病期において手術。「少なくともⅠ~Ⅲ期は、間違いなく手術による根治を目指します」と高橋さんは強調する。
Ⅰ期、Ⅱ期の5年生存率は90%以上、Ⅲ期でも80%に近い好成績のため、Ⅲ期までであれば根治目的の手術が可能だ(図2)。
さらに言うと、Ⅳ期でも可能な限り手術が検討される。多発転移を伴うⅣB期では手術を諦めて薬物療法を行う場合が多いが、それでも原発巣である子宮体がんの出血がひどい場合などは、症状緩和を目指してまずは手術で子宮を摘出し、その後に化学療法を行うこともあるそうだ。
低侵襲のロボット支援下手術へ
「ⅠA期の手術については、開腹手術から低侵襲の腹腔鏡下手術、またはロボット支援下手術(ダヴィンチ)へ移行しつつあります」と高橋さん。
ⅠA期に対する腹腔鏡下手術が2014年、ダヴィンチが2018年に保険適用され、それまでの開腹手術から、低侵襲(ていしんしゅう)のこれらの術式が採用されるようになってきた。手術内容については、ⅠA期であれば、腹腔鏡下手術、ダヴィンチともに開腹手術と差異がないとされ、ガイドラインでも推奨されている。
「現時点では、まだ施設によるばらつきがあるので、全国的に見たら過渡期ではありますが、数年後には完全に移行すると思います」と高橋さん。
ちなみに、静岡がんセンターはダヴィンチの機器が整っていることもあり、手術症例のおよそ6割がダヴィンチ、1割が腹腔鏡、3割が開腹手術といった割合だそうだ。
「腹腔鏡下手術とダヴィンチ、両方とも低侵襲ですが、術後の回復の早さを考えると、ダヴィンチに軍配が上がると思います。どちらも皮膚に小さな穴を開けて、まず、カメラや医療機器を入れるための筒状の道具(トロッカー)を挿入し、腹壁に固定するのですが、腹腔鏡の場合は術中に人間の手の操作でトロッカーが動いてしまうことが多く、その際にどうしてもある程度の摩擦が起きて筋肉を傷つけてしまいます。その点、ダヴィンチなら一度挿入したら機械がしっかりと固定するため、術中のトロッカーの動きが少なくなります。つまり摩擦が最小限なので筋肉の断裂がより少なくてすむのです」
その違いは、術後の痛みの程度に現れるそうだ。腹腔鏡下手術も開腹手術に比べれば格段に術後の回復が早く、術後4日目には自身の足でしっかり歩いて退院できる。ダヴィンチの場合も同様に術後4日目に退院するが、痛みがより少ないため、患者さんの満足度も高いそうだ。
同じカテゴリーの最新記事
- 免疫チェックポイント阻害薬との併用療法で大きく前進 新たな進行期分類が登場した子宮体がんの現在
- 第75回日本産科婦人科学会 報告 ~慈しみの心とすぐれた手技をもって診療に努める(慈心妙手)が今年のテーマ~
- 症例数はまだ少ないが、高齢者や併存症を持つ患者にも対応可能 子宮体がんにおける重粒子線療法の今
- 子宮体がんの最新治療と今後の可能性 免疫チェックポイント阻害薬を用いた治療が本格的にスタート!
- 子宮体がん、子宮頸がんにおけるダヴィンチ手術の現状と今後 子宮体がんがダヴィンチ手術の保険適用に
- 子宮頸がんはアバスチンを加えた3薬剤、子宮体がんではダヴィンチ、卵巣がんには新薬リムパーザが
- 根治性、安全性、低侵襲性実現のために様々な術式を開発、施行 婦人科がん手術の現状
- 子宮体がんの術後補助化学療法で再発を防ぐ
- 子宮体がんの治療は遺伝子診断による個別化治療へ



