定期的に検診を受けることが重要
根治性、安全性、低侵襲性実現のために様々な術式を開発、施行 婦人科がん手術の現状

そして、がんを安全に取り切ることを確信してから、低侵襲性を考慮していくことが大切なのです」と述べる加藤友康さん
婦人科の3大がんである子宮頸がん、子宮体がん、卵巣がん。これらのがんにおける手術は進化しており、今後の治療法にも新たな展開が期待される。しかし、その一方で変わることなく若年者から高齢者まで、患者自身がそれぞれの年齢に応じて、がんの早期発見に対する関心を強く持ち続け、定期的に検診を受けることが重要とされる。婦人科がんにおける手術の現状を専門家にうかがった。
発症年齢は様々!!
女性特有の3大婦人科がんである子宮頸がん、子宮体がん、卵巣がんは,いずれも生殖に関わる臓器に発症するがんで、その発症年齢は様々である。
子宮頸がんは若年層で増加傾向にあり、その好発年齢は20代後半から40代前半。子宮体がんは閉経を境に発症しやすく、とくに高齢層に増加傾向が見られ、患者数は近年増加し続けている。同様に卵巣がんも高齢女性において増えている(図)。
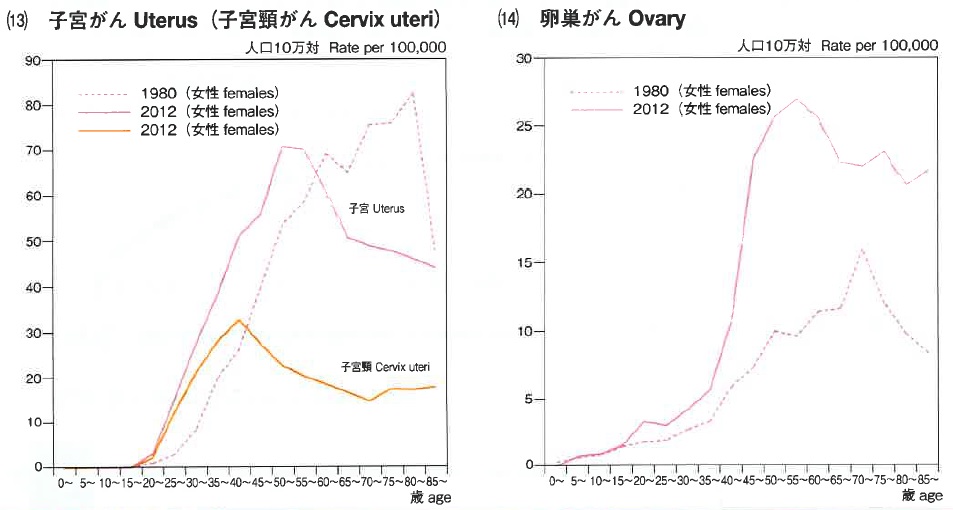

女性は人生の中で、5大がん(乳がん、肺がん、胃がん、大腸がん、肝がん)以外にこれらのがんの危険にも晒されることになる(表)。
昨今、婦人科がんの手術は、大きく進歩を遂げてきた。がんの手術では、根治性と安全性が確保された上で低侵襲性を適用することが最も重要である。
婦人科がんにおいても、様々な術式が開発、実施されており、創の小さな腹腔鏡下手術が行われる傾向にある。腹腔鏡下手術は、腹部に数カ所穴を開け、そこからカメラやメス、鉗子(かんし)などを挿入し、カメラに映し出される拡大された映像をモニターで見ながら行う傷口の小さい手術法である。
真の低侵襲性とは、腹腔内で行われる手術の優しさ
こうした中で、“低侵襲”という言葉が、体に優しいというキーワードとして強調されてしまっていることに警鐘を鳴らすのが、国立がん研究センター中央病院婦人腫瘍科科長の加藤友康さん。
「低侵襲性はもちろん重要ですが、がんの手術は、まず、がんを確実に取り切る根治性が最優先されるべきです。そして、がんを安全に取り切れることを重視し、それが満たされると確信したときに、低侵襲性を考慮していくことが大切なのです」(加藤さん)
また、本来、真の低侵襲性とは、腹腔内で行われる手術が “体に優しい”かどうかが重要だと加藤さんは話す。
「皆さん、お腹の外からのアプローチにのみ注目しがちですが、大事なのは、お腹の中で行われる手術内容です。必要最小限の切除によってがんをすべて取り切り、周囲の臓器や排尿機能に関わる神経などをきちんと温存したり、リンパ節郭清の縮小により術後のリンパ浮腫を防ぐということです。さらには可能であれば妊孕性(にんようせい:妊娠する能力)を保つといったことが大切です」
加藤さんは大きな腫瘍に対する手術など、難しい症例では開腹により直接臓器に触れることのできる開腹手術に従事する"開腹手術派"だ。しかし、腹腔鏡下手術のメリット、重要性についても認めており、悪性腫瘍に対する腹腔鏡下手術の普及にも尽力している。
「腹腔鏡下手術は、視野拡大や術野の情報を複数の術者が共有してみることができる点など、いろいろメリットはあります。とくに、手術視野確保のために腹腔内にガスを充満させる気腹(きふく)を行いますが、その気腹圧で静脈の出血が抑えられます。骨盤内の静脈は非常に厄介ですので、その点は大きなメリットです」
ここでは、実際の子宮頸がん、子宮体がん、卵巣がんそれぞれに対する根治性、安全性、低侵襲性(創の小ささと機能温存)に留意して行われている手術の現状について解説していただく。
子宮頸がん-発症時期と妊娠出産年齢が重なるケースが増加
子宮頸がんは、先述した通り、比較的若い女性に多く発症する。そのためあらゆる意味で低侵襲性は重要になってくる。とくに昨今では、晩婚化、晩産化の傾向にあるため、妊娠の高年齢化が進んでいる。そのため、子宮頸がん発症時期と妊娠出産年齢が重なるケースが増えており、がん治療と妊孕性という問題を考慮しなければならない。
「妊娠時の検査で子宮頸がんが見つかるようなケースが増えています。そうするとご本人にとっては、母子ともに命に関わる問題なので、大きな悲劇が襲います」
ごく早期の上皮内がんまでは円錐切除という、がんのある頸部を部分的に切除する手術で済むが、少しでも進んでしまうと、広汎子宮摘出術という頸部のみならず、子宮、卵巣、卵管、周囲のリンパ節などまで切除しなければならなくなってしまう。
子宮頸がんの手術アプローチについては、開腹、腹腔鏡下、そして、腟からアプローチする腟式が採用できる。しかし、手術アプローチの違いより、どの程度の範囲、臓器が摘出されるかが、患者にとって一番心配な点だろう。とくに若い患者にとっては、がん根治と同時に、妊娠出産が実現できるかどうかは重要。
「どうしても出産を希望する方の場合には、がんのある頸部のみを切除し、子宮体部を残す広汎性子宮頸部摘出術という手術があります。開腹、腹腔鏡下、腟式それぞれのアプローチ法があり、腟式が最も妊娠率が高いです。ただし、IA2~IB1期で腫瘍は2cm以下という適応基準があります。腫瘍の大きさは手術の適応でも、リンパ節に転移があれば術式変更が必要です。手術中にセンチネルリンパ節生検という見張り番のリンパ節への転移を調べる検査で、転移が判明した場合は、術前にあらかじめ患者さんに説明し、了承してもらって、術中に子宮摘出へと変更することもあるのです」
また、頸部を切除すると、流産や早産しやすい傾向にある。半年ほどの入院を要するケースもあり、産科など周産期医療チーム全体で取り組まないとうまくいかない治療であるため、実施施設は限られる。
同じカテゴリーの最新記事
- ヒト由来の人工皮膚使用で1次1期乳房再建が可能に! ダビンチSPで日本初の乳頭乳輪温存皮下乳腺全切除術
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 薬物療法が奏効して根治切除できれば長期生存が望める ステージⅣ胃がんに対するコンバージョン手術
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 術後合併症を半減させたロボット支援下手術の実力 胃がん保険適用から3年 国産ロボット「hinotori」も登場
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法
- ガイドライン作成で内科的治療がようやく整理される コンセンサスがなかった食道胃接合部の食道腺がん
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- 子宮体がんの最新治療と今後の可能性 免疫チェックポイント阻害薬を用いた治療が本格的にスタート!
- 増えているロボットによる腎がん部分切除 難しい腎がん部分切除を3DとVR技術を使ってより安全に



