内視鏡治療最前線:体に傷をつくることなく、一括切除できる最新治療法 早期大腸がんの内視鏡治療最先端・日本が開発したESDとは

大圃 研さん
リンパ節などへの転移がなく大腸の粘膜層にとどまるがんならば、ある程度大きくても、手術ではなく内視鏡を使って完全切除でき、再発も招かずに完治させることが可能になってきた。ESD(内視鏡的粘膜下層剥離術)という治療法で、2012年4月からは保険適応になっている。どのような治療法か、また普及のカギは?
転移のないがんを一括切除
大腸がんを治す一番の方法は、がんを切除して完全に取り除くこと。それには外科手術しかないと思われがちだが、もう1つの方法として内視鏡治療がある。
外科手術の場合、開腹手術は傷口が大きいため術後の回復に時間がかかるなどの問題のほか、出血や感染、腸閉塞など合併症のリスクがある。腹腔鏡手術にしても、おなかに数カ所の穴を開けるだけであるため、開腹手術よりは低侵襲であるものの、腹腔内で大腸を切除するという点では開腹手術と同じであり、また手術自体のリスクが少なからず存在する。一方、外科手術と同じようにがんを切除できるのが内視鏡治療。おなかをまったく傷つけずに腸の内側からがんだけを切除するため、患者さんの負担を大幅に減らすことができる。
国内屈指のESD治療症例数で知られるNTT東日本関東病院(東京)の内視鏡部部長・大圃研さんは、大腸がんのうち内視鏡治療の適応になるのはどのようながんなのか、次のように語る。
「一言でいえば、内視鏡治療の適応になるのは、リンパ節に転移を認めないがんです」
ということは、基本的に早期がんが対象。がんが腸の一番内側の粘膜内にとどまっているものや、その次の層の粘膜下層にごくわずかに及んでいるものは、リンパ節転移の可能性が極めて稀であることがわかっており、内視鏡治療の対象となる。
分割切除は再発しやすい
大圃さんによると、最初に内視鏡治療として開発されたのはポリペクトミー。くびれていたり茎をもった形のポリープに対して、内視鏡の先端から出したスネアという金属製の輪でポリープを縛り、高周波電流を流して焼き切る方法だ。
一方、茎をもたず平坦なものや陥没している形のものに対してはEMR(内視鏡的粘膜切除術)というという方法が考案された(図1)。これは、生理食塩水などの液体を病変の下の粘膜下層に注入して、浮き上がった病変をスネアで縛って焼き切る方法。
「ただしこの方法の場合、スネアの大きさから、一括切除できるのは2cmくらいまでの病変という限界がある。2cmを超えるものは一回で切除しきれないので、何回かに分けて分割して切除するしかありません。分割切除は、完全に取り切れずに再発する割合が高くなってしまいます」
ESDなら入院は6日ほど
EMRの弱点を克服する方法として10年ほど前に登場したのがESD。
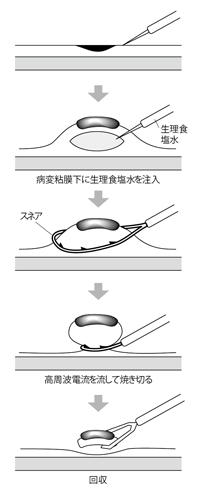
どのようなやり方かというと、病変の下の粘膜下層に薬液(ヒアルロン酸など)を注入し、病変を盛り上げるまではEMRと同じ。そのあとは、スネアではなく特殊な電気メスを使って病変の全周を切開し、剥がし取っていく。切除した病変は内視鏡で回収する(図2)。

治療時間は病変の大きさ、部位によってまちまちだが、通常30分~2時間程度。病変によっては15分ほどで終わることもあるという。入院期間も外科手術と比較すると短く、同院の場合、6日間だ(図3)。
| 月 | 火 | 水 | 木 | 金 | 土 |
| 入院 | ESD | 水のみ | 5分粥 | 7分粥 | 全粥 |
| 本人、家族への説明 | 採血 | 退院 |
6日間。穿孔例も入院期間は不変
合併症で怖いのは穿孔
| 1969年 | 内視鏡的ポリペクトミーを開発 |
| 1984年 | EMR(strip biopsy法)を開発 |
| 1999年 | ITナイフを用いたESDを報告 |
| 2006年 | 胃ESDが保険適応 |
| 2008年 | 食道ESDが保険適応 |
| 2009年 | 大腸ESDが先進医療対象 |
| 2012年 | 大腸ESDが保険適応 |
ESDによる合併症で最も心配されるのは、治療の途中に腸に穴が空いてしまう穿孔だ。
もともとESDは胃がんの治療から始まり、食道がん、大腸がんと応用が広がってきたが、技術的に一番難しいのが大腸がんといわれる(図4)。
何しろ大腸の壁は非常に薄くて2~3mmしかない。それに、胃の内側は胃酸に覆われ、細菌も繁殖しにくいが、大腸はいくら治療前に下剤できれいにしても多少は便が残っている。ひとたび穿孔を起こせば、大腸菌などを含んだ便汁が漏れて腹膜炎につながってしまう。
ほかにも、胃は内部が広いのに対して、腸管は狭く曲がりくねっており、蠕動運動によって絶えず動いているので、器具の操作が難しい。このため、操作する人の技術力が、治療の良し悪しに大きく影響する治療法であるといえる。
「たとえ治療中に穿孔を起こしても、ESDの場合は穴が小さいので、クリップなどで処置すればすぐに閉じることができます。当院では治療中の穿孔が3%程度ありますが、全例が緊急手術などの大事には至らず、軽快しています」
しかし、ごくまれに、治療後何日もたってから遅発性の穿孔を起こすことがあり、この場合は重症の腹膜炎が心配されるので緊急手術が必要となってしまうという。
このほかの合併症としては出血もありうるが、太い血管が走っている胃とは異なり、頻度は高くなく、大圃さんの病院でも1.6%程度にとどまる。全例が緊急手術や輸血を要さずに内視鏡的な処置を行うことで改善している。
現在、穿孔を予防したり、治療をスムーズに行うためのデバイス(器具)が開発されている。合併症を予防する技術革新もめざましく進んでいるのだ。
同じカテゴリーの最新記事
- 「積極的ポリープ摘除術」で大腸全摘の回避を目指す! 代表的な遺伝性大腸がん——リンチ症候群と家族性大腸腺腫症
- 切除可能な直腸がん試験結果に世界が注目も 日本の標準治療は「手術」で変わりなし
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 初めての前向き試験で抗EGFR抗体薬の信頼性が確実に! 進化を続ける切除不能・進行再発大腸がんの薬物療法
- 遺伝子変異と左右どちら側にがんがあるかが、薬剤選択の鍵を握る! 大腸がん薬物療法最前線
- 化学放射線と全身化学療法を術前に行うTNT療法が話題 進行下部直腸がん 手術しないで完治の可能性も!
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法



