- ホーム >
- 薬 >
- 免疫チェックポイント阻害薬
腎盂・尿管がんの最新治療 再発・進行がんに免疫チェックポイント阻害薬も標準治療に

組織的には膀胱がんと同じ尿路上皮のがんだが、悪性度は膀胱がんより高く、全体としては罹患者が少しずつ増えてきている腎盂・尿管がん。基本となる治療は手術という流れはここ10年で大きく変化はないが、検査の精度や手術の方法などは著しく進歩した。
また、免疫チェックポイント阻害薬キイトルーダがセカンドライン(2次治療)の標準治療になるなど、注目すべき動きが出ている腎盂・尿管がんの最新の治療を三井記念病院泌尿器科部長の榎本裕さんに伺った。
腎盂→尿管→膀胱→尿道とつながる尿路の上皮にできるがん
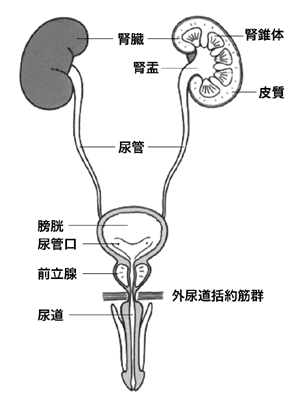
腎臓は尿をつくる腎実質と、つくられた尿が集まる腎盂(じんう)からできている。尿は腎盂から尿管を通じて膀胱へ送られ、膀胱から尿道を通じて体外に排出される。腎盂と尿管は上部尿路と呼ばれ、ここにできるがんは腎盂・尿管がんと呼ばれる。
腎盂は腎臓の一部だが、腎盂・尿管がんは腎実質から発生する腎細胞がんとは性質がまったく異なる。腎盂、尿管、膀胱、そして尿道の一部につながる尿路の内腔は尿路上皮(移行上皮)という粘膜でできており、腎盂・尿管がんも膀胱がんもこの細胞から発生するため、同じ尿路上皮がんと分類されている(図1)。
尿路上皮がんの多くを占めるのは膀胱がんで、腎盂・尿管がんが占めるのはその5%程度。がん死亡全体に尿路上皮がんが占める割合が男性3%、女性2%というから、その5%に当たる腎盂・尿管がんは希少がんといえる。50~70歳代に多く、男性の罹患率は女性より2倍以上とされている。
発症の危険因子がいくつか特定されているが、最も大きな要因が喫煙だ。エンドキサン(一般名シクロホスファミド)、フェナセチン(鎮痛薬)などの医薬品の長期服用や濫用も発症要因であると言われる。また、石油、木炭、アスファルト、タールなどを扱う人は、通常の発症リスクの4~5倍も高まると言われている。
三井記念病院泌尿器科部長の榎本裕さんは、「喫煙、薬の服用、また職業的な曝露(ばくろ)のいずれにしても、体内に取り込まれた物質が腎臓で濾過され、尿中に排出され体外に排出されるまでの過程で、腎盂や尿管、膀胱がこれらの物質に曝露されると考えられます。尿路上皮がんと診断をつけたとき、私たちが患者さんにまずお願いするのも禁煙です。
患者数は尿路上皮がん全体として、少しずつ増加しています。その中で腎盂・尿管がんは少数ですが、やはり少しずつ増えています。それは高齢者が増えているのも大きな原因でしょう」
CTの精度が上がり、画像で診断がつくように
患者が増えている要因のひとつには、検査で見つかりやすくなったことも挙げられる。腎盂・尿管がんは自覚症状の少ないがんで、痛みはまれ、見つかるきっかけの多くは血尿だ。目に見える血尿だけでなく、健康診断などの尿検査(潜血)で初めてわかる場合もある。がんのできた部位や大きさによっては、尿管に尿が流れにくくなり、腎臓が腫れる水腎症を起こすこともある。
腎盂・尿管がんの疑いがある場合に行うのは、まず画像診断と尿細胞診。画像診断では従来は静脈に造影剤を注入して腹部のレントゲンを複数撮り、尿管の形の変化を見る排泄性腎盂造影検査が行われていたが、画像診断はほぼCTに取って代わられたという。また、尿細胞診とは尿にがん細胞が含まれているかどうかを顕微鏡で見る検査のことだ(画像2)。

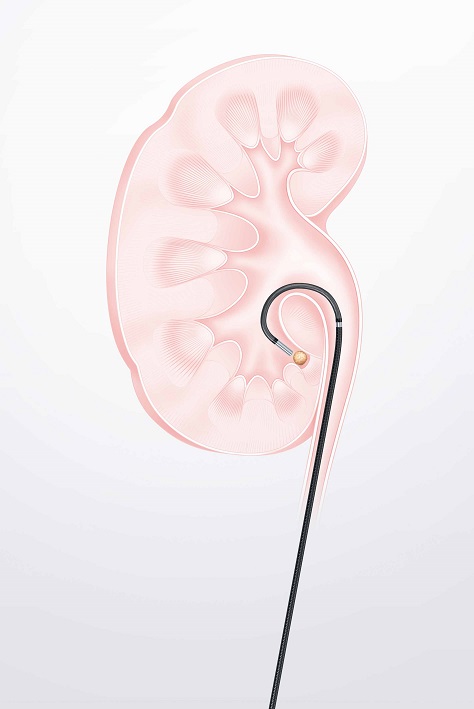
画像で上部尿路に異常がある場合、あるいは、異常がなくても尿細胞診が陽性の場合、尿管鏡検査を行う。これは麻酔を行い、尿道からカテーテル状の内視鏡を膀胱に挿入し、膀胱の中にある尿管口から尿管に送り込んで、腎盂まで観察するというもの。
「直接的に内視鏡で見て、必要に応じて組織を採取することは、他のがんでは当たり前のことでしたが、腎盂・尿管がんでそれが比較的容易になったのはこの10年の大きな進歩だと思います」(榎本さん)
ほか、以前は確定診断で行われた逆行性腎盂造影(膀胱鏡からカテーテルを尿管に入れ、造影剤を注入する方法)なども、補助的に行われることがある。基本、前記の検査でほぼ診断が確定する。患者の体への負担もぐっと少なくなった(画像3)。
尿路全体に多発するのが特徴
腎盂・尿管がんと診断がついたとき、下記のような、知っておきたい病気の特徴がいくつかある。
①がんが尿路全体に多発(同時的・異時的)しやすいこと
尿路上皮がんは膀胱や尿道を含め、尿路の内腔全体に多発しやすいことで知られている。多発するというのは、転移ではなく、同じがんが同時に、あるいは時間をおいて、尿路の別な部位に発生するということだ。
腎盂や尿管にがんが多発することもあれば、腎盂・尿管がんと診断がついたとき、同時に膀胱がんが見つかることもある。また、腎盂・尿管がんの手術後、比較的早期(2~3年以内)に、膀胱がんが発生する頻度が高いことでも知られている。
「腎盂・尿管癌診療ガイドライン」(2014年版初版)には、「腎盂・尿管がんや膀胱がんが見つかったときは、尿路全体をスクリーニングする必要がある」と書かれている。
「極論すれば、腎盂・尿管がんになった方は、尿路全体のどこがいつがん化してもおかしくない状況にある、と理解しておいたほうがいいでしょう」と榎本さん。
②膀胱がんに比べて進行していることが多く、また、悪性度が高いこと
腎盂・尿管がんは血尿以外には自覚症状が少なく、今なお早期発見の難しいがんと考えられている。そのうえ、尿管は膀胱と異なり、壁の薄い管腔臓器なので、比較的早期から浸潤(しんじゅん)しやすい。
以上の特徴から、診断がついたらしっかり治療し、なおかつ、治療後のフォローアップも医師から「もういいでしょう」という判断が出るまで欠かさず続けることが大切と言える。
同じカテゴリーの最新記事
- 1人ひとりの遺伝子と免疫環境で治癒を目指す! がん免疫治療が進んでいる
- 免疫チェックポイント阻害薬との併用療法で大きく前進 新たな進行期分類が登場した子宮体がんの現在
- 免疫チェックポイント阻害薬で治療中、命に関わることもある副作用の心筋炎に注意を!
- キイトルーダ登場前の時代との比較データから確認 進行性尿路上皮がんの予後が大幅に延長!
- 肺がんに対する免疫チェックポイント阻害薬の治療効果は腸内細菌が関係!
- 複合がん免疫療法が、がん薬物療法の主力に! 免疫療法の個別化医療を目指す
- 胃がん新ガイドライン「条件付き承認」で増える治療選択 1次治療でオプジーボ承認
- 乳がん治療にも免疫チェックポイント阻害薬が登場! トリプルネガティブ乳がんで承認、さらに――
- 初期治療から免疫チェックポイント阻害薬選択の時代へ 腎細胞がん治療はここまで来た!
- 患者にもわかりやすく明確化された推奨する治療・しない治療 全面改訂された「大腸癌治療ガイドライン」2019年版



