適切なリハビリで快適な食生活を
がん治療に伴う嚥下障害とその対策
 慶應義塾大学リハビリテーション
慶應義塾大学リハビリテーション医学教室専任講師の
辻哲也さん
つじ てつや
1990年慶應義塾大学医学部卒業。
98年慶應義塾大学病院リハビリテーション科医長。
2000年ロンドン大学付属英国国立神経研究所(神経生理学部門)に留学。
02年5月静岡県立静岡がんセンターリハビリテーション科部長。
05年7月より現職。
悪性腫瘍のリハビリテーション、臨床神経生理学の第一人者。
著書に『癌のリハビリテーション』(共編著/金原出版刊)等多数
嚥下障害はなぜ起こる?
舌がん、咽頭がんの手術後などに、飲み込みのトラブルが起こりやすい
食べ物を口に入れて飲み込むことを「嚥下」といいます。嚥下障害はどのようなときに起こるのでしょうか。がんのリハビリテーションの第一人者で嚥下障害にも詳しい慶應義塾大学医学部リハビリテーション医学教室専任講師の辻哲也さんは、次のように説明します。
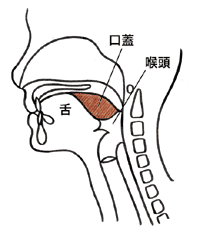
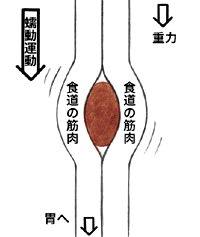
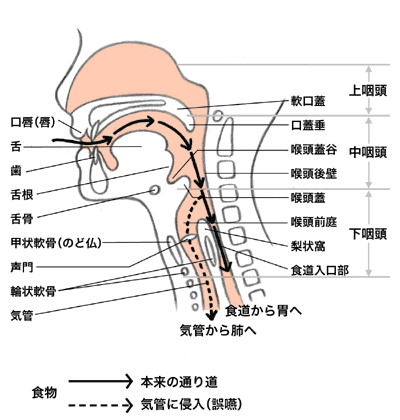
「食べ物を飲み込むまでには、歯や舌など口の中(口腔)や、のど(咽頭・喉頭)にあるいろいろな部分が、脳の摂食中枢、嚥下中枢の指令によって精密に動き、食べ物を口からのど、食道、胃へと送り出しています(下図参照)。脳や神経などの伝達経路にダメージを受けたり、口やのどの器官などのどこかが失われたりすると、食べ物を飲み込みにくくなる、むせてしまう、のどにひっかかるなどの嚥下障害が起こります。もっともよくみられるのは、脳梗塞や脳出血などの場合ですが、舌がんや咽頭がんなどの頭頸部がん、食道がんの治療後にも比較的高頻度に起こりますし、脳腫瘍でも嚥下障害になることがあります」
たとえば、頭頸部がんの手術では、がんを切除するときに、舌やのどの一部または多くが失われ、神経や筋肉も傷つくことがあるため、口の中でうまく食物を扱えない、のどに送り込めない、飲み込みにくいといった障害が起こります。
「手術(切除や再建)の範囲が大きいときや、嚥下機能(飲み込みの能力)が低下している高齢者の場合に、障害の程度も重くなりやすいものです」(辻さん・以下同)
[2.口腔準備期]
[3. 口腔送り込み期]
嚥下障害を放置するとどうなる?
栄養障害、誤嚥性肺炎、窒息など、命にかかわることもある
嚥下障害をそのまま放置すると、十分に食事がとれず、栄養障害に陥ることがあります。
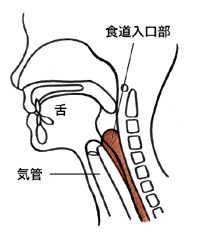
「もっとも注意しなければならないのは、のどから食道に入るべき食べ物や飲み物が、誤って気管や気管支に入ってしまう“誤嚥”です(下図参照)。誤嚥した食べ物が気管から肺に侵入すると、食物に付着した細菌や口の中に棲む細菌などの微生物が肺で繁殖し、“誤嚥性肺炎”を起こしやすくなります」
日本人の死因の第4位は肺炎であり、高齢者の肺炎の最大の原因は嚥下障害だといいますから、油断は禁物。
また、食物が気管につまって窒息すると致命的になりますので、ご注意を。
「誤嚥した場合、ふつうはむせて咳き込み、吐き出すという防御機構が働きますが、気管の感覚低下などがあると、むせやせきが起こらないことがあります。このような“不顕性誤嚥”では、誤嚥しているかどうかわからず、早めに手を打つことができないので、誤嚥性肺炎のリスクが高まります」
辻さんより一言
現在、がんを発症する人は1年間に45万人で、約300万人の人が治療中または治療後の生活を送っています。高齢化社会がさらに進む2015年には、年間89万人が発症し、533万人の人がその後の生活を送ると予測され、がん治療後のQOL(生活の質)を高く保つことが求められます。がんの治療前から、主科とリハビリ医、各種の療法士、看護師などが連携して、さまざまなリハビリを行うと、治療後の後遺症や合併症が予防でき、後遺症を発症した場合も悪化を防げることがわかっています。
欧米では、リハビリテーションはがん治療の重要な1分野として確立されていますが、日本では、がん治療前から治療後までのトータルなリハビリの重要性があまり認識されておらず、治療による後遺症にもあまり目が向けられていないのが現状です。
がん専門病院では、日本で初めて静岡がんセンターにリハビリ科が設けられ、その重要性が証明されつつあります。医療者の方にもがんのリハビリテーションの大切さを知っていただき、がん治療に伴う体の障害が起こったときはだれでも専門的なリハビリが受けられるよう、全国に普及してほしいと願っています。



