血液がんに新薬ラッシュ! インパクトがあり、キードラッグとなる可能性あるものも

血液がんはここ20年来、効果的な薬が相次いで承認されてきた。グリベックなどの分子標的薬がその代表で、これらの分子標的薬の登場により予後が著しく改善されてきた。
血液がんは遺伝子レベルでの解明が進んでいる分野の1つで、現在も分子標的薬を中心とした新薬のラッシュが続いている。さらに根治を目指せるCAR-T細胞療法という新しい免疫療法も加わった。
最近承認されたばかりのこれらの新薬が、血液がんの治療において、どのような役割を担っていくのか。最新情報を、東京慈恵会医科大学腫瘍・血液内科教授の矢野真吾さんに伺った。
白血病に対する基本の治療法は30年来不変
血液がんはわかりやすく分類すると、「白血病」「悪性リンパ腫」「多発性骨髄腫」の3つに分けられ、血液ががん化する病気だ。
血液は血球と血漿の成分から成り、血球には酸素を運ぶ赤血球、止血の作用を持つ血小板、異物を攻撃する白血球がある。これらの血球は、骨の中心部にある骨髄に存在する造血幹細胞という大元となる細胞から、多様に分化・成熟して作られる。
そして、その分化するすべての過程で、細胞ががん化する可能性がある。造血幹細胞がリンパ系幹細胞に分化し、そこからT細胞やB細胞に分化する過程でがん化した場合が「リンパ性白血病」。造血幹細胞が骨髄系幹細胞に分化し、最終的には白血球になるが、その過程でがん化すると「骨髄性白血病」になる。
リンパ性白血病と骨髄性白血病は、それぞれ急性と慢性があり、急性リンパ性白血病(ALL)、慢性リンパ性白血病(CLL)、急性骨髄性白血病(AML)、慢性骨髄性白血病(CML)と呼ぶ(図1)。
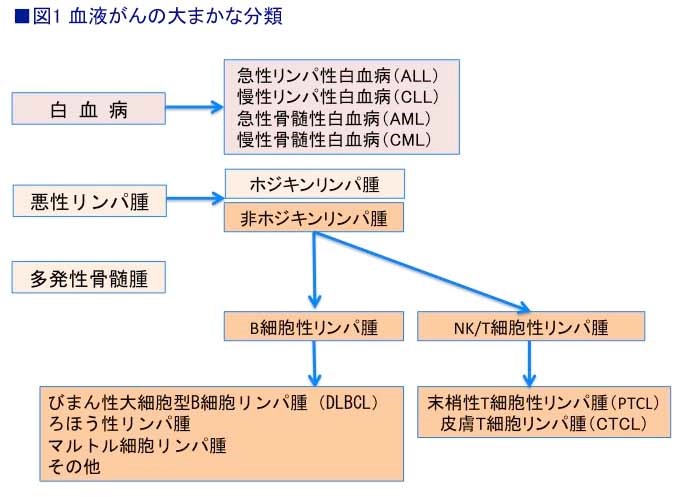
間違っていけないのは、白血病は急性型を乗り越えて、症状の進展が落ち着く慢性型へと移行するのではなく、進行の仕方がまったく違う2つのタイプの白血病が別個に存在するということだ。
急性の場合、リンパ性白血病であれ、骨髄性白血病であれ、緊急入院しての治療になる。慢性の場合、リンパ性、骨髄性とも初期においては入院の必要のないケースも多い。ただ小康状態を保っていても、急性型のような状態への移行を予兆する症状が現れ、急激に進行する場合もあり、急性白血病と同様の治療が必要になることもある。
白血病は、がん化した血液細胞が、骨髄に大量にあり、溢れたものが血流に乗って全身を駆け巡っている。したがって治療は薬物療法が中心となる。その後、血液細胞をつくる造血幹細胞を移植する治療法を組み合わせる場合もある。
がん化した血液細胞の種類や、どの段階でがん化したかなどによって、血液がんの種類は多く、薬剤の種類も多い。以下、最近承認を得た新規薬剤で、期待の高いものについて見ていこう。
急性骨髄性白血病で期待大のベネクレクスタとビダーザの併用療法
「ここ数カ月内に承認された新薬のなかで、もっともインパクトがありました」と東京慈恵会医科大学腫瘍・血液内科教授の矢野真吾さんが真っ先に挙げたのは、急性骨髄性白血病に対するベネクレクスタ(一般名ベネトクラクス)だ。
急性骨髄性白血病は、急速に進行する血液がんの1つで、国内の患者数は約7,000人と見られている。高齢者の5年生存率は3割を切る。
治療の基本は、薬物療法で白血病細胞を叩いて死滅させ、正常な血液細胞を増やすこと。
第1段階では白血病細胞が血液検査で全体の5%未満になることを目指す「寛解導入療法」を行う。通常7日間、2剤の抗がん薬が点滴で投与される。
第2段階では、5%未満になった白血病細胞をさらに死滅させ、完全に無くすことを目指す「寛解後療法」(以前は地固め療法)を行う。
寛解導入療法も寛解後療法も、強い化学療法なので、強度の貧血を始め、副作用が必発する。治療によって正常な血液細胞も減少するので、輸血が必要となることもある。
再発のリスクが高い場合、造血幹細胞移植(骨髄移植など)を行う場合もある。根治の確率を高める目的がある。
「治療は、あくまで骨髄中に増えた白血病細胞を抗がん薬で叩いて死滅させ、正常な血液細胞を増やすことです。この治療法は白血病に対する基本で、30年来不変で、現在も変わっていません」
ただ現状では大きな課題もある、と矢野さんは間髪をいれずに言う。
「それは強力な薬物療法を行えない患者さんがいることです。65歳以上の高齢者や心臓や肝臓などの基礎疾患がある人たちです」
これらの患者さんは、打つ手が限られていて、治癒を目指す治療はできないことがほとんどだ。国内の60歳以上の急性骨髄性白血病の患者さんのうち、強力な化学療法を受けられるのは3分の1に満たないとされている。
そんななかに登場したのがベネクレクスタである。
「この薬は、そういった強力な化学療法が適応にならない未治療の急性骨髄性白血病の患者さんを対象として承認されました」
ベネクレクスタは2019年9月に「再発・難治性の慢性リンパ性白血病、小リンパ球性リンパ腫」で、すでに承認を取得している。今回の承認は追加承認ということになる。
その作用機序は、白血球のB細胞リンパ腫2(BCL-2)タンパク質を標的としている。がん化した血液細胞は増殖するため、BCL-2は本来プログラミングされている自死(アポトーシス)を免れようとするが、ベネクレクスタはその過程を阻害させることで抗腫瘍効果を発揮する。
では薬剤としてどんな有効性があるのだろうか?
強力な薬物療法が適応にならない未治療の急性骨髄性白血病の患者を対象とした国際共同臨床試験によると、ベネクレクスタ+ビダーザ(一般名アザシチジン)併用群の全生存期間(OS)中央値は14.7カ月で、対象群(プラセボ+ビダーザ)の全生存期間中央値9.6カ月とに比べて有意に改善した。ビダーザは(2011年3月に骨髄異形成症候群に承認)は、ベネクレクスタと同時期に急性骨髄性白血病に対して承認を得た薬剤で、両剤は併用するのが前提だ。
高齢者や内臓疾患など基礎疾患があり、通常の薬物療法の適応のない患者さんを対象としたデータであり、「約5カ月の生存期間の延長は大きいですね」と矢野さんは言う。
その一方で注意を要する副作用として腫瘍崩壊症候群がある。薬剤の影響で、がん細胞が短期間で急速に壊れていくとき、高尿酸血症、高リン酸血症、低カルシウム血症、代謝性アシドーシス、高カリウム血症、腎不全、呼吸不全などが生じることがある。
「とくに高齢の患者さんでは、気をつけなければいけません」と矢野さん。
びまん性大細胞型B細胞リンパ腫(DLBCL)に対する新薬
悪性リンパ腫は、白血球の1つであるリンパ球ががん化して、全身に分布するリンパ節、脾臓、扁桃などのリンパ組織で増えていく血液がんだ。病気の進展とともに、全身の臓器へも広がっていく。国内では年間約30,000人弱が新たに診断される。60歳ころから増えて、70歳代でピークとなる。
びまん性大細胞型B細胞リンパ腫(DLBCL)は、リンパ球のうちのB細胞が、がん化したもので、悪性リンパ腫の30~40%を占める。治療は薬物療法から始める。
「DLBCLはリツキサンと抗がん薬の併用が標準治療ですが、一部の患者さんには効かないことがあり、約40%が再発します。こうした難治・再発のDLBCLに対しては、自家造血幹細胞移植(自身の造血幹細胞を併用して大量の抗がん薬を投与する治療)が推奨されていますが、患者さんの約40%が、移植の前段治療となる救援薬物療法が奏功しないので、移植が受けられないという現状があります」(矢野さん)
このような患者さんの予後は不良であり、現在は再発時の救援薬物療法として5種類ほどの抗がん薬を組み合わせる多剤併用療法が行われている。CHASE(R)療法やESHAP(R)療法などである。
そういったなか、ポライビー(一般名ポラツズマブベドチン)が、再発・難治性DLBCLに対する治療薬として承認された。がん細胞の増殖に関与しているとみられるCD79bというタンパク分子は、多くのB細胞に特異的に発現しており、薬の有効なターゲットになると考えられている。その働きを阻害することで抗腫瘍効果を発揮するという狙いだ。トレアキシン(一般名ベンダムスチン塩酸塩)とリツキサンとの併用(BR療法)が承認条件だ。
その有効性はどうか?
海外と国内において、自家造血幹細胞移植の適応とならない難治・再発性DLBCLを対象にして臨床試験が実施された。海外の第1b/Ⅱ多施設共同臨床試験「GO29365試験」では、患者80人をポライビー+BR併用療法群とBR療法群とに振り分け、有効性と安全性を比較検討した。
主要評価項目である完全奏効割合(CR)は、ポライビー+BR療法群で40.0%、BR療法群では17.5%であった。国内の「P-DRIVE試験」では、35人の患者におけるポライビー+BR療法の有効性と安全性を検討した。その結果、CRは34.3%だった。海外の報告を裏付けたような成績だ(図2)。

「ポライビーは救援薬物療法の1つとして位置づけられています。日本では2021年3月23日に認可されたばかりで、その有効性について実臨床では経験されていないというのが現状です。今後、難治・再発性DLBCLのどのタイミングで使用すると最善の効果が得られるのか、注目していきたい」(矢野さん)
同じカテゴリーの最新記事
- 免疫チェックポイント阻害薬の2剤併用療法が登場 肝細胞がんの最新動向と薬物療法最前線
- 新薬や免疫チェックポイント阻害薬も1次治療から 胃がんと診断されたらまずMSI検査を!
- リムパーザとザイティガの併用療法が承認 BRCA遺伝子変異陽性の転移性去勢抵抗性前立腺がん
- 免疫チェックポイント阻害薬で治療中、命に関わることもある副作用の心筋炎に注意を!
- SONIA試験の結果でもCDK4/6阻害薬はやはり1次治療から ホルモン陽性HER2陰性の進行・再発乳がん
- dose-denseTC療法も再脚光を ICI併用療法やADC新薬に期待の卵巣がん
- 心不全などの心血管の副作用に気をつけよう! 乳がんによく使われる抗がん薬
- 新規薬剤の登場でこれまでのサブタイプ別治療が劇的変化! 乳がん薬物療法の最新基礎知識
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 「過剰検査・過剰治療の抑制」と「薬物療法の進歩」 甲状腺がん治療で知っておきたい2つのこと



