- ホーム >
- 検査・治療法 >
- ホルモン療法 >
- ホルモン療法の副作用
がん治療中も後も、骨の健康が長生きの秘訣 ホルモン療法に合併する骨粗鬆症を軽視しない!

「たかが骨粗鬆症(こつそしょうしょう)」は大間違い。がん治療を経て、長く元気に生きるためにも骨は要(かなめ)。思わぬ骨折で寝たきりにならないよう、ホルモン療法などが骨に与えるリスク(危険性)を理解して、ケアを始めましょう。骨は、ケアすれば必ず応えてくれます。
骨は日々壊され、作られている
骨粗鬆症の前に、まずは骨そのものについて理解しておこう。
骨は、身長が伸びる成長期に活発に作られ、20代で骨量はピークを迎える。ピークの状態は、個人差はあるものの40代後半まで続き、その後、加齢とともに減少してゆく。
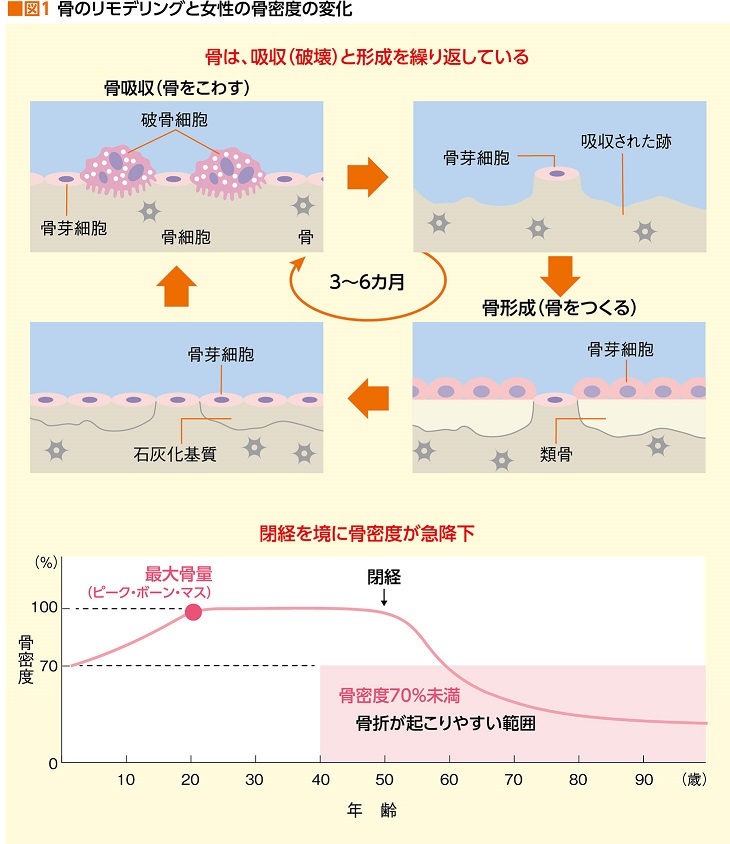
見た目に変化を感じないため、骨はずっとそこにあり続けるように思いがちだが、実は違う。日々、私たちの体の中では、破骨(はこつ)細胞が骨を壊して吸収し(骨吸収)、その吸収された部分に、骨芽(こつが)細胞が新しい骨を作っている(骨形成)。これを「骨のリモデリング」といい、一生を通して繰り返されているのだ。1年間に、体全体の20~30%の骨が新しい骨に入れ替わっているという。
骨吸収と骨形成のバランスが保たれていれば骨は健康。しかし、何らかの原因でリモデリングのバランスが崩れ、骨吸収が骨形成を上回って骨量が急激に減少してしまう状態を「骨粗鬆症」という。
骨粗鬆症の大きな原因は、女性ホルモン(エストロゲン)の低下である。エストロゲンは骨形成に大きく関与しており、骨を強く保つ働きを持つ。女性は誰しも50歳前後で閉経を迎えるわけだが、その数年前からエストロゲンの分泌が低下し始め、閉経とともに急降下。と同時に、骨量の著しい減少が見られることが多い。つまり、女性は皆、閉経を迎えると骨粗鬆症のリスクを抱えていると言って過言ではないのだ(図1)。
「60~70代の年齢層で見ると、男性の骨粗鬆症の割合は1~2割ですが、女性は実質、8割近いと思います」と指摘するのは、北里大学北里研究所病院整形外科部長の金子博徳さん。
つまり、通常でも、女性は更年期以降、いやがおうにも骨粗鬆症が迫ってくるのだ。さらに、前立腺がん治療や乳がん治療でホルモン療法を受けている場合、男女問わず、そのリスクはさらに増すと捉えよう。
ホルモン療法による骨密度低下
ホルモン療法は、がん細胞の栄養となる女性ホルモン、男性ホルモンの量を薬で減少させ、がん細胞の活性化を抑え込む治療法。この治療によって、多くの人ががんを克服し、予後(よご)も元気に暮らせるようになった。ところが同時に、ホルモン療法は、骨を守る女性ホルモン、男性ホルモンを低下させ、骨粗鬆症を引き起こす1つの要因にもなっているのだ。
「がん治療中、もしくはがんを克服した患者さんにしてみたら、『たかが骨粗鬆症……』と思うかもしれません。でも、がんを乗り越えて、その後も元気に長く生き続けることを考えると、骨の健康は非常に大切なのです」と金子さんは言う。
女性ならば、閉経に加えて、さらに骨粗鬆症の要因が加わるわけだ。男性も、本来なら骨を守ってくれるはずの男性ホルモンの恩恵を受けられなくなるのだから、その影響は大きい。ならば、発想を転換して、通常よりも骨粗鬆症のリスクが高いことを念頭に置き、前もって対策を講じたり、骨密度を保つライフスタイルを習慣にすることで、骨粗鬆症にならないように備えよう。
「もし、すでに骨粗鬆症になっていても、慌てる必要はありません」と金子さんは言う。
「骨粗鬆症の域に入っていたとしても、今はいい薬がたくさんありますから、十分に対応できます」
気づいたときがスタートだ。
骨密度検査と骨代謝マーカーで現状を知る
まずは、骨密度を測定しよう。踵(かかと)や脛(すね)、もしくは手で測る簡易な計測法もあるが、これらは誤差の幅が広く、おおよその数値しかわからない。
正確に知るためには、腰椎と大腿骨近位部(股関節)の2カ所をX線撮影するDXA(dual-energy X-ray absorptiometry)法で受けるのが望ましい。ちなみに、DXA法の放射線量は極微量で、胸のX線検査の被ばく量の半分以下と言われている。
骨密度検査は、骨密度のピーク期である20代(若年成人)の平均値を100としたとき、自分の骨密度は何%かと、同年代の平均値を100としたとき何%か、の2通りの数値で測定する。重要なのは、若年成人との比較値。
「ピークボーン(若年成人の平均骨密度)との比較値が70%以下の場合は、即、治療介入すべきです」と金子さんは断言する。
同年代の平均値に近いからと、安心していてはいけない。前述の通り、通常でも60代以降の女性の8割は骨粗鬆症の域に入ると考えると、骨密度の指標は同年代ではなく、あくまでもピークボーンとの比較値。70%以下は「骨粗鬆症」と考え、治療を開始しよう(画像2)。
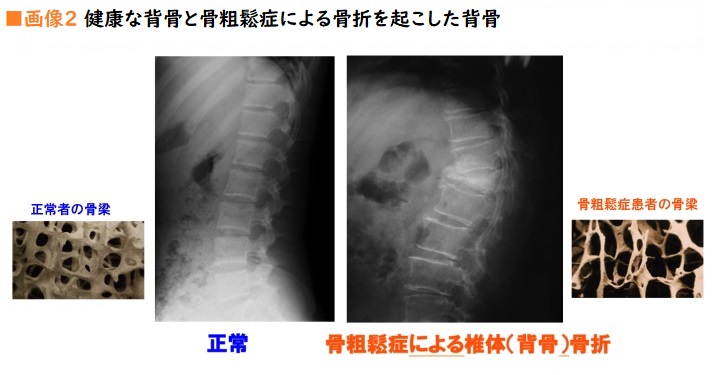
ちなみに、70~80%に関しては、以前は「骨量減少」と言われたそうだ。
「骨粗鬆症までは行っていないけれど、その前段階。この段階でも、何か症状が出ている場合は治療介入を勧めます」と金子さん。さらにこう続けた。
「骨粗鬆症の何が問題かというと、骨折してしまうのです。小さな外力で、手関節、背骨や股関節を骨折して、その後、動けなくなることが何より怖い。そうならないためにも、たとえ70%台でも、背中が曲がってきていたり、ちょっと転んで手をついただけで骨折したり、若い頃より身長が3㎝近く縮んだなど、何か症状がある場合は、早めに治療介入して決定的な事態になる前に食い止めましょう」
さらに、骨粗鬆症を評価するには、骨密度検査ともう1つ、骨代謝マーカーの測定値も指標になるそうだ。骨を壊して吸収する破骨細胞、骨を形成する骨芽細胞のそれぞれが分泌する物質を血液(または尿)から測定し、骨吸収と骨形成の代謝を数値化。どちらの代謝力が弱っているのか、そのバランス具合がわかる検査だ。
骨密度検査と骨代謝マーカーの結果を考え合わせることで、いますぐ治療介入すべきか、また、どう介入すべきか、がわかる。血液検査でできるので、どの医療機関でも検査可能だ。
骨粗鬆症の薬は多岐にわたり、それぞれ作用機序(メカニズム)が異なる。どの種類の薬で、どの程度介入するかを判断するためにも、骨密度検査と骨代謝マーカー、まずは2つの検査を受けて現状を正しく把握することから始めよう。
治療薬の中心はビスホスホネート製剤、分子標的薬のプラリアも
治療介入の中心は、投薬だ。昔は、カルシウムとビダミンDを摂取するぐらいしか手段がなかったが、この20年ほどで骨代謝を整えるいい薬が出そろい、いまは患者自身の骨の状態はもちろん、投薬方法の希望によっても薬を選べるようになった。
【ビスホスホネート製剤】
まず、最も投薬頻度が高いビスホスホネート製剤から見てみよう。
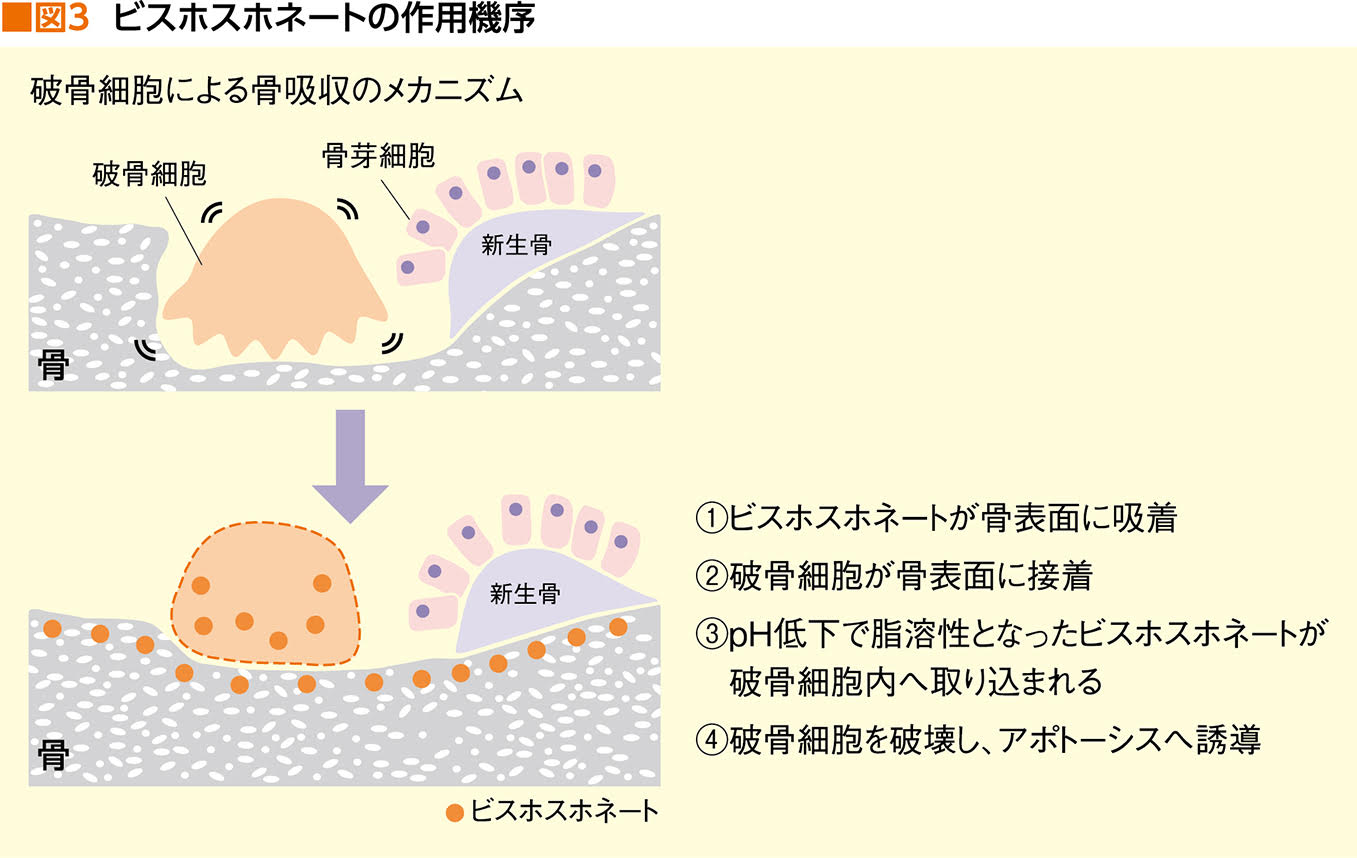
ビスホスホネート製剤は骨吸収を抑える薬。骨に吸着して表面に留まることで、破骨細胞が骨を壊すのを阻止して、骨量を維持するという機序を持つ(図3)。
2001年に*ボナロン、*フォサマック、2002年に*ベネット、*アクトネル、2009年に*ボノテオ、*リカルボン、2013年に*ボンビバの順に登場し、投薬頻度は、1日1回、1週に1回、4週に1回、月に1回などさまざま。すべて飲み薬(経口薬)だ。
2016年に登場した*リクラストは、骨転移の治療薬*ゾメタと同じものだ。使用量と頻度を少なくして名をリクラストと変え、骨粗鬆症にも使えるようになった。リクラストは、骨との親和性が非常に高く、しっかり骨に結合するため、1年に1回、30分間の点滴のみ。これもビスホスホネート製剤の1つだ。
「がん治療に合併した骨粗鬆症に、リクラストは良いと思います」と金子さんは助言する。
ビスホスホネート製剤の副作用として顎骨壊死(がっこつえし)と高カルシウム血症が挙げられる。
「顎骨壊死が起こるのは、1万人に1人いるかいないかで、非常に稀(まれ)です。歯科治療ももちろん可能。抜歯とインプラントをするときだけはしばらく休薬を考えましょう。それ以外の通常の歯科治療は全く問題ありません」とのこと。
高カルシウム血症も然り。副作用頻度としては決して高くなく、万が一なったとしても治療可能。顎骨壊死、高カルシウム血症ともに、低いけれども可能性があることさえ頭の片隅に置いておけば、心配し過ぎる必要はない。
【分子標的薬・プラリア】
唯一の分子標的薬の治療薬が*プラリアだ。
破骨細胞の形成に重要な役割を果たすタンパク質(RANKL/ランクル)を特異的に阻害する抗RANKL抗体。破骨細胞の形成そのものを抑制することで骨吸収を抑えるというメカニズムだ。リクラストと同様、骨転移の治療薬でもある*ランマークと同じ薬を、使用量と頻度を少なくして名をプラリアと変え、2013年に骨粗鬆症でも承認された。
プラリアは半年に一度の皮下注射。骨との親和性は低いので、あまり長くは留まらず、血中濃度は1カ月ほどで消失する。そのため、途中で投与しない期間が長く続くとリバウンドが起こることもあるが、破骨細胞の形成に関わるタンパク質にピンポイントで働きかけるので、骨密度の増加率はビスホスホネート製剤より高いという。
「骨量の貯金を作れるし、半年に1回の注射なので、患者さんにとって、負担が少なく続けられる薬です」と金子さん。
ちなみに金子さんは、「70%前後で治療介入ギリギリの人でも、早いうちに骨量貯金を作っておいたほうがいいと思われる患者さんには使用することがある」とのことだ。
*ボナロン=一般名アレンドロン酸ナトリウム水和物 *フォサマック=一般名アレンドロン酸ナトリウム水和物 *ベネット=一般名リセドロン酸ナトリウム水和物 *アクトネル=一般名リセドロン酸ナトリウム水和物 *ボノテオ=一般名ミノドロン酸水和物 *リカルボン=一般名ミノドロン酸水和物 *ボンビバ=一般名イバンドロン酸ナトリウム水和物 *リクラスト=一般名ゾレドロン酸水和物 *ゾメタ=一般名ゾレドロン酸水和物 *プラリア=一般名デノスマブ *ランマーク=一般名デノスマブ
同じカテゴリーの最新記事
- ホルモン療法中は骨折リスクに注意! アロマターゼ阻害薬服用時の骨粗鬆症治療
- ホルモン療法の副作用対策 抗がん薬とは異なる副作用が発現
- ホットフラッシュ、関節痛、倦怠感を抑えられるか?古くて新しい薬 ホルモン療法のつらい副作用を漢方で乗り切る
- ホットフラッシュ、関節痛、うつに対処し、治療を完遂する方法 ホルモン療法中のつらい副作用は、こうして乗り切る!
- 整形外科との協力で関節痛などの副作用を緩和している 副作用をコントロールして乳がん術後ホルモン療法を乗り切る
- 骨粗鬆症など、骨関連事象の対処法と生活上の留意点 乳がんホルモン療法の副作用と対策
- からだに異常を感じたら早めに対処することが大切 QOLを高める前立腺がんホルモン療法の副作用対策あれこれ
- ホルモン療法の大家、アラン・モニエさん特別インタビュー 患者さんのQOLを第一に考えた乳がんホルモン療法
- 前立腺がんホルモン療法後の副作用 ほてりに対するSSRIの効果



