これからの緩和治療 エビデンスに基づいた緩和ケアの重要性 医師も患者も正しい認識を

緩和医療(緩和ケア)というとどのようなイメージを抱くだろうか。おそらくはすべての治療の手を尽くした後、身体的な痛みや精神的な苦痛を和らげて死を待つという感じが多いと思われる。がん治療ではエビデンス(科学的根拠)に基づいた治療(Evidence based medicine:EBM)が重要とされるが、医療者においても緩和医療にはEBMは相容れないと誤解しているケースが多い。
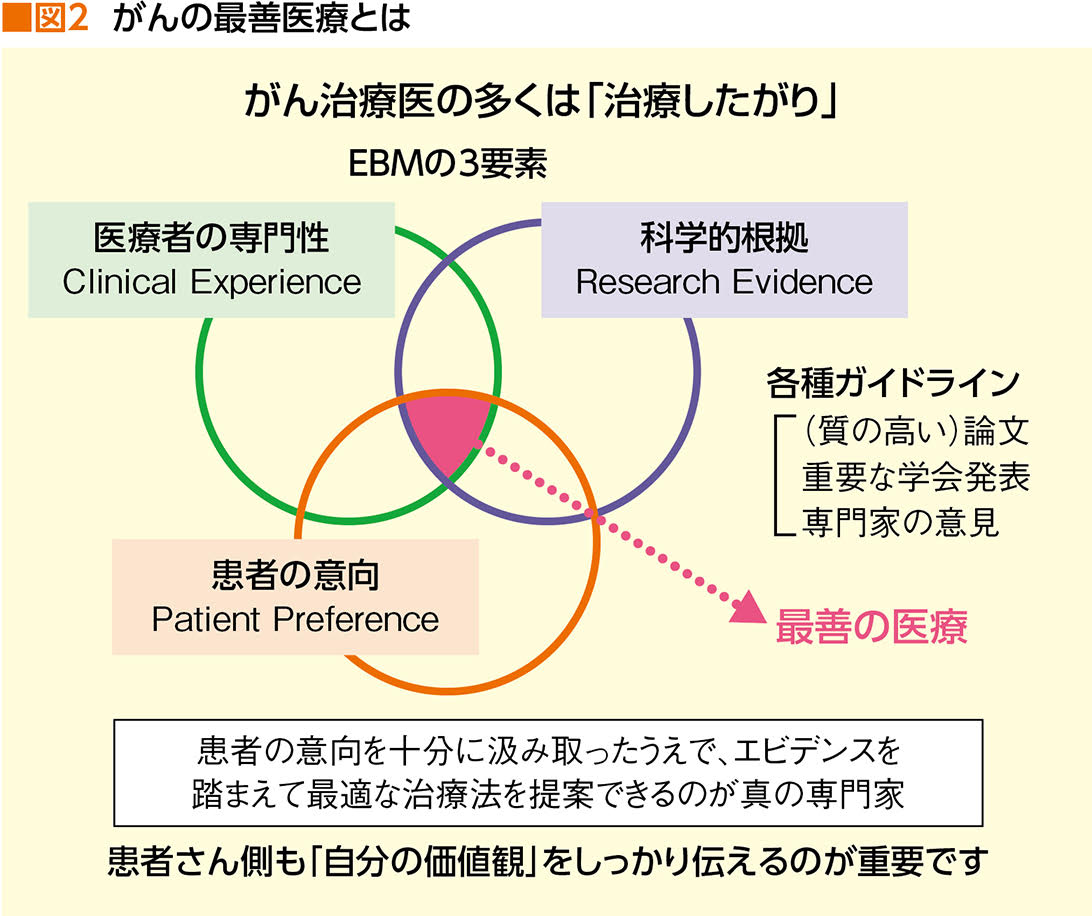
しかし本来のEBMでは「患者の意向を汲む」ことが必須とされており、決してデータ至上主義の医療ではないことが指摘されている。がん治療における緩和ケアの在り方を専門家に聞いた。
診断時から始まる緩和ケア
日本では2007年4月に「がん対策基本法」が施行され、わが国でも「早い時期からがん患者に緩和ケアを提供する」という考え方が打ち出された。
実際には抗がん治療だけでなく、がんによって生じる様々な苦痛に対しても、エビデンスに裏付けられた標準治療が数多くある。しかし、EBMをよく理解しているはずのがん治療医が、こと緩和医療に関してはエビデンスを無視した我流の治療で対処してしまい、患者・家族の辛さが続いているケースが後を絶たない。
そもそも緩和ケアは2002年に提唱されたWHO(世界保健機関)の定義により、「本人に限らず家族の辛さに対処することでQOL(生活の質)を改善するアプローチ」とされている。「ターミナル(終末期)ケアだけが緩和ケアではない」というのが世界的な常識であり、日本でもがん対策基本法などで周知は図られてきたが、一般の医療者にはまだ十分に広まっていないのが現状だ。
この背景には、「患者の物語(価値観)を尊重する」 という、narrative-based medicine(NBM)を基本とする緩和ケアの領域では、EBMが相容れないと誤解している医療者が多いことが考えられる。
「がんと診断されたときから緩和ケアは始まっています。これは医療界が目指していることです。疼痛など身体的な苦痛とともに、精神的・社会的な辛さも当然あります。こうした点に十分に目が配られているかというと、そうではないことが多々あります」と、東北大学病院緩和ケアセンター長の井上彰さんは日本の緩和医療の現況を指摘する(図1)。

「ただ単に効果が高い治療を繰り返して延命につなげることだけをEBMと思っている医療者もいます。辛い思いをしている患者さんに対し、我々はがんを治療している医療者に緩和ケアを正しく伝えたいと活動しているところです。真のEBMとは、個々の患者さんの意向を確認して、それに沿う形で最善の治療を提供することです」(図2)
井上さんは「昔から緩和ケアに対して意識の高い医師はいましたが、一般的な傾向としては、緩和ケアの知識を学んでいないため何をすれば良いかわからない医師が多い。そのような医師が専門家に助けを求めれば良いのですが、自分がわかっていないことをわかっていない、ということが問題なのです」と述べる。
臨床試験で緩和ケアの早期介入の有用性が示される
緩和ケアの早期介入の有用性については、2010年に米国のTemelらが医学誌「ニューイングランド・ジャーナル・オブ・メディスン(NEJM)」に報告した研究結果が代表的なものとして知られている。転移を伴う未治療の非小細胞肺がん患者151人を、「標準的がん治療+専門的緩和ケア介入」と「標準的がん治療のみ」の2群に無作為に割り付け、両群間での臨床経過をいくつかの評価項目で比較検討した。その結果、主要評価項目の12週後のQOLは緩和ケア併用群で有意に良好であった。さらに、この研究で注目を集めたのが、緩和ケア併用群では、標準的がん治療のみ群に比べて全生存期間(OS)が統計学的に有意(p=0.02)に長かったこと(図3)。
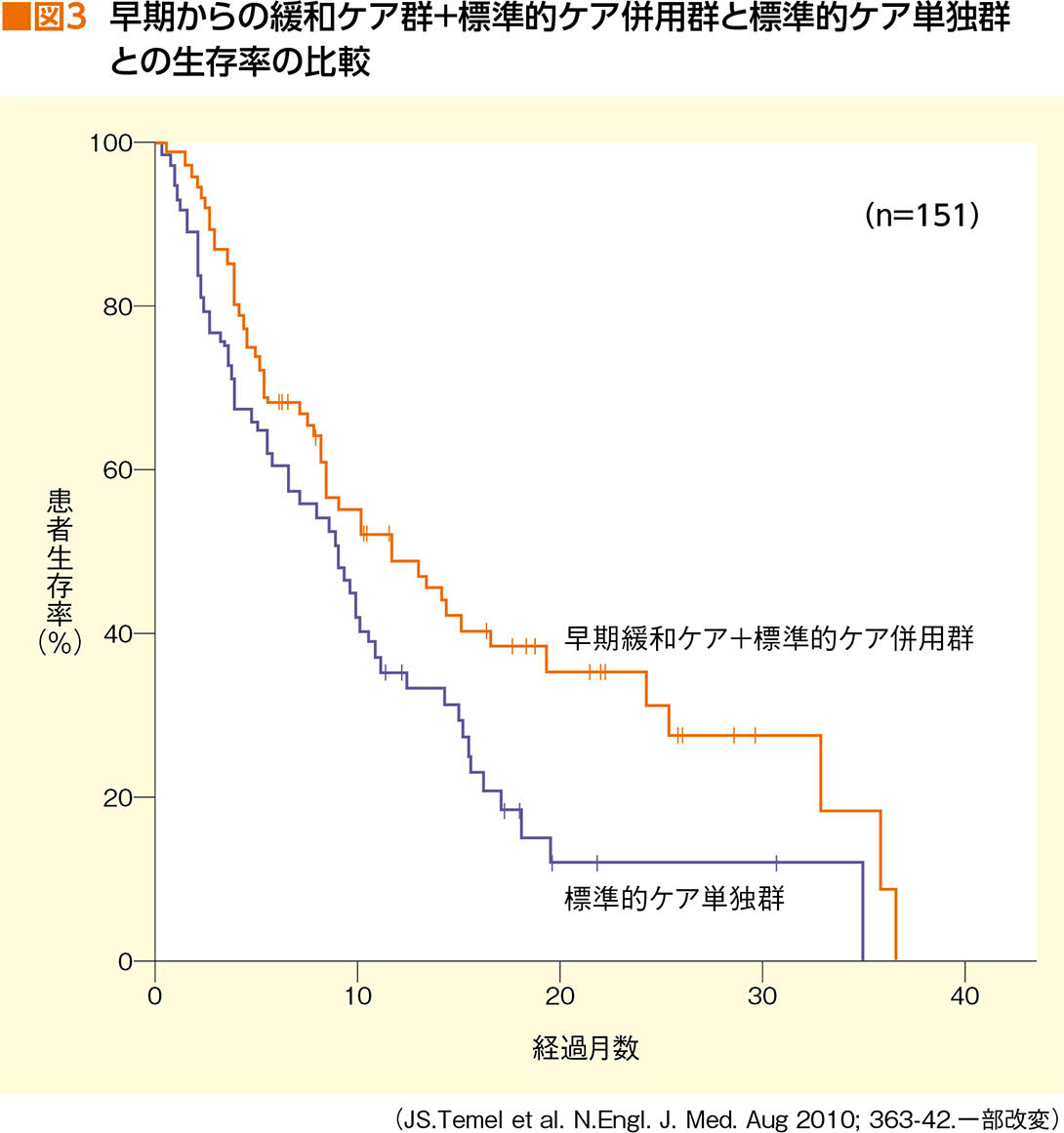
「これ以降、早期からの緩和ケア介入が予後や治療に及ぼす有用性に対する理解が深まり、緩和ケアは複合的な要因で患者のQOLを改善しOSの延長に寄与するとの認識が広まってきています」と井上さんはいう。
緩和ケアが担う様々な辛さ(スピリチュアルペインも含む)
緩和ケアでは、どんな状況であっても、患者・家族が困っている問題があれば手を差し伸べるのが理想だ。
「薬物療法だけではなく、在宅ケアなど環境調整で対処すべき問題がたくさんありますが、そういう知識が医師にも患者さんにもきちんと伝えられていない。ご自宅で十分な医療が受けられるのに、体調が悪くても病院通いを続けている。患者さんの生活全般を見て手助けすることが求められているのです」
ペインコントロール(疼痛管理)、すなわち痛みのマネジメントは大事な一面だが、緩和ケアのごく一部だという。
「ペインコントロールだけが緩和ケアだと思っている人がいるかもしれませんが、それは違います。体の痛みへの基本的な対処は主治医にもある程度頑張っていただきたいですが、心の問題だったら精神科医や心療内科医がいる。在宅診療を希望される方には医療ソーシャルワーカー(MSW)が力になるし、スピリチュアルケア(魂のケア)を必要とされる方は臨床心理士や宗教家に手伝ってもらったほうがよいでしょう。それぞれの分野を得意とする人材がおり、連携して全体的に診る(対応する)のがあるべき姿です」
死を目前にして人生の目的を失ってしまう患者、健康な時には意識せずに出来ていた入浴や排泄といった基本動作も、自力で行えなくなり無力感や罪悪感(こんな自分が家族に迷惑をかけて生きていて良いのだろうかという意識)に苛(さいな)まれる患者が抱えるスピリチュアルペイン(霊的苦痛)は、抗うつ薬などの薬物で対処できる問題ではない。医師や看護師は患者の言葉に耳を傾け、少しでも辛さに寄り添おうと努力するが、特に経験の乏しい若手にとっては対応が難しいことが多く、場合によっては医療者が「燃え尽きて」しまう要因にもなりかねない。
そのような辛さに対して、欧米ではチャプレン(施設や組織でスピリチュアルケアを行う宗教家)による活動が知られているが、日本ではその重要性がまだ十分に認識されておらず、かかわれる専門家も少ない。しかし、東日本大震災における被災者支援をきっかけとして、東北大学では数年前に国内で初めて患者を支える宗教家「臨床宗教師」を育成する講座ができた。ここで学んだ中の1人は普段は僧侶の仕事をしていて、定期的に東北大学病院の緩和ケア病棟に勤務している。患者の辛さを聞くのが役割であり、宗教を広めるためではない(図4)。

「医療者とは全く異なるアプローチで、患者さん自身が辛さへの解決策を見出していく様を目の当たりにすると、その必要性を改めて実感します」と井上さんは語る。
同じカテゴリーの最新記事
- こころのケアが効果的ながん治療につながる 緩和ケアは早い時期から
- 上顎洞がんに手術回避できる「RADPLAT」動注放射線療法 がんの痛みにも高い効果のIVR
- 緩和ケアでも取れないがん終末期の痛みや恐怖には…… セデーションという選択肢を知って欲しい
- 悪性脳腫瘍に対する緩和ケアの現状とACP 国内での変化と海外比較から考える
- 痛みを上手に取って、痛みのない時間を! 医療用麻薬はがん闘病の強い味方
- 不安や心配事は自分が作り出したもの いつでも自分に戻れるルーティンを見つけて落ち着くことから始めよう
- 他のがん種よりも早期介入が必要 目を逸らさずに知っておきたい悪性脳腫瘍の緩和・終末期ケア
- がんによる急変には、患者は何を心得ておくべきなのか オンコロジック・エマージェンシー対策
- がん患者の呼吸器症状緩和対策 息苦しさを適切に伝えることが大切



