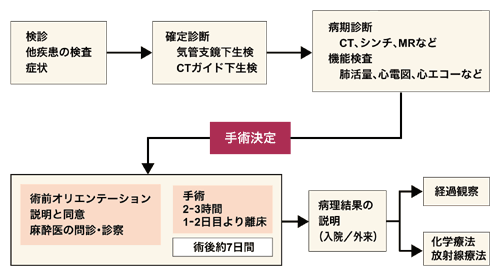
検査技術の向上で1センチ前後のがんが発見され部分切除のニーズが高まる
術後の痛みも少なく早期に退院できる肺がん胸腔鏡下手術

福岡大学医学部呼吸器・
乳腺内分泌・小児外科教授・
診療部長の岩崎昭憲さん
内視鏡下外科手術は、一般の手術に比べて傷が小さく、体への負担も少ないことから、最近はさまざまながん治療に利用されています。肺がんでも、早期がんを対象に胸腔鏡下の手術が普及しつつあります。
しかし、内視鏡下外科手術には手術を行う医師の技術格差も大きいと言われます。早くから胸腔鏡下の肺がん手術に取り組み、安全性の向上に貢献してきた福岡大学医学部呼吸器外科教授の岩崎昭憲さんに、肺がんの胸腔鏡下手術の現状についてうかがいました。
局所麻酔で、気胸の手術ができることに感激
今では、内視鏡を使った内視鏡下外科手術も、ごく当たり前の手術になりましたが、その歴史は案外新しいものです。
岩崎さんが、胸腔鏡らしきものと出会ったのは、1980年代半ば。福岡大学医学部大学院を卒業して国立がん研究センター中央病院に修練のため在籍していた頃です。当時、指導してくれた医師から面白いことをする人がいる、と言って紹介されたのが日産玉川病院の武野良仁さんでした。武野さんは、気胸治療の大家で、同病院に「気胸センター」を開設して「シャンデリア手術」と称し、体内に内視鏡で光を入れて行う気胸の手術を行っていたのです。
今では、自然気胸の治療はほとんどが胸腔鏡下手術の対象になっていますが、まだ内視鏡の性能も低かった時代のことです。「局所麻酔で、気胸の手術ができることに感激」した岩崎さんは、母校に戻ると気胸や肺気腫を対象にまだ日本では黎明期にあった胸腔鏡による手術に取組み始めたのです。
さらにこの頃、アメリカではすでに胸腔鏡下手術が進んでおり、日本の医師の中にも留学して勉強している人が何人かいました。その指導的立場にあるワカバヤシ教授の講演を聴いて感銘した岩崎さんは、アメリカまで胸腔鏡下手術を見学に行きます。それが、後に胸腔鏡下手術の研究に邁進する「大きな力になった」といいます。
こうして、前教授(白日高歩氏)の応援も受けながら、福岡大学では1990年代の初めから胸腔鏡下の手術を行うようになったのです。当時、日本でもいくつかの大学病院で胸腔鏡下手術が始められたのですが、まだ胸腔鏡でこんなことができましたと、学会で発表されるような時代でした」と岩崎さん。それから、胸腔鏡の性能や技量が著しく向上したこともあり、瞬く間に胸腔鏡下の手術は、肺がん治療でも大きな選択肢の1つになってきたのです。
基本的には3センチ未満の早期肺がんが対象に
現在、岩崎さんらが胸腔鏡下手術の対象としているのは、基本的に「臨床病期1期で、画像上は3センチ以下、リンパ節転移がないと思われる末梢の肺がん」です。
つまり、肺の末梢にできたごく早期の小さな肺がんです。ただし、肺の中に広範囲の癒着がないことが条件です。よく、癒着があると剥離など手術がやっかいになると言われますが、胸腔鏡による肺がん手術の場合はそれとは意味が違います。手術そのものに関係するのです。
というのも、肺がんの場合、手術は切除する側の肺をしぼませて行います。逆に言うと、片側の肺だけで呼吸をしながら行うことになるのです。
大腸がんや胃がんなど腹部のがんを腹腔鏡下で手術する場合には、お腹の中で器具を動かしたり手術を行うスペースを確保するために、二酸化炭素を入れて腹腔を膨らませます。ところが、胸の場合は「肺をしぼませてスペースを作る」のです。
岩崎さんによると「胸腔は陰圧になっていて、それで肺が膨らんで息を吸い込む」のだそうです。ところが、開胸にしろ胸腔鏡にしろ、手術で胸腔に空気が入ると外気と同じ圧力になるので、肺は膨らむことができず、しぼんでしまいます。これで、スペースができるわけですが、両方の肺がしぼんでしまったのでは、呼吸ができなくなります。そこで、手術中は気管支から両肺にチューブを入れ、手術をしない健康な側の肺だけに空気を入れて換気し、つぶした悪い側の肺のがんを切除します。
そのため、片側の肺に広範な癒着がなく、呼吸がきちんとできることが胸腔鏡下の手術の条件になるのです。実際には「結核や以前、胸の手術をしたことのある人に癒着があることが多いのですが、広範囲にあるかどうかはレントゲンでだいたいわかる」そうです。
- 肺葉が分離せず一部が癒合(不全分葉型)した著しいものがない
- 広範な癒着がない
- 分離換気が可能な心、肺機能を有する
- 肺野末梢に存在する3センチ(T1)以下の非小細胞肺がん
- 画像診断で明らかなリンパ転移がない(N0)もの
- 十分なインフォームド・コンセントで同意が得られていること
胸腔鏡下手術のニーズが高まっている理由
胸腔鏡下の手術は、岩崎さんによると「基本的には、肺葉切除で行われる」そうです。肺は、右が3つ左が2つの「葉」という単位で形成されています。「1センチぐらいの小さな肺がんで、がんとしてもタチが良いといった場合、あるいは年齢や肺の病気で肺の機能をできるだけ残したいと言う場合には、がんのある部位だけを区域切除することもありますが、基本的にはこの『葉』の単位でがんを切除します」
福岡大学の場合、脇の下に5センチぐらいの大きさの切開がひとつ、その下に1センチぐらいの穴を3つ開けます。この3つの穴から胸腔鏡と手術器具などを挿入し、5センチの切れ目から切除した肺葉を取り出します。
岩崎さんによると「1番一般的な方法」だそうです。
肺葉切除の前に、「最終的な診断がついていなければ、術中迅速病理検査で、がんの確定診断を行う」といいます。実は、最近肺がんも1センチ前後の小さながんが発見されることが多くなっています。「CT検査などの性能が良くなったので、他の病気の検査などで偶然見つかる肺がんが増えているのです」と岩崎さんは説明しています。実は、今胸腔鏡下手術のニーズが高まっている理由の1つもここにあるのです。
画像にうつった1センチ内外の小さな異常が、本当にがんなのかどうか、外から確定診断を行うことは困難です。「たとえば、内視鏡(気管支鏡)を入れてもがんの部位まで到達して組織を取ってくるのは、ほとんど困難なのです」と岩崎さん。肺の場合、太い気管からどんどん気管支が枝分かれして末梢の肺胞に至ります。枝分かれした細い気管支をうまく選びながら目的の部位まで内視鏡を入れていくのは、実際には不可能に近いのです。
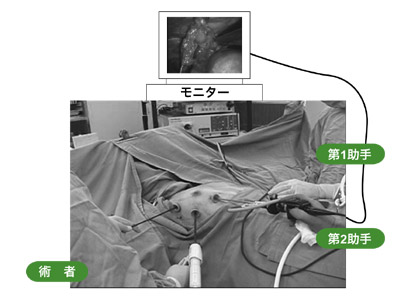
胸腔鏡を挿入して映し出されたモニター画面を見ながら手術を行う
「術中迅速病理検査」とは
そこで、手術前に、CTでがんの位置を見ながら、外から病巣に直接針を差し込みます。もちろん、局所麻酔をしての処置です。
この針に、糸が付いているのが味噌。胸腔鏡下に手術を行うために胸に穴をあけて肺がつぶれても、この糸をたぐっていけばそこにがんの病巣があるとわかります。この位置の組織を切除と縫合が同時にできる自動縫合機を使って取ってきて、病理検査に出します。すると、待機していた病理の医師が組織を顕微鏡で検査し、がんかどうかの確定診断を行います。その回答を待って、肺がんの摘出手術が始まるのです。これが「術中迅速病理検査」といわれる方法です。
これで、がんと確定すれば肺につながる動脈と静脈、さらに気管支を切ってがんの病巣がある肺葉が切除されます。さらに、胸の(縦隔)リンパ節も郭清されます。
「リンパ節郭清は、病理病期の確定のためです」と岩崎さん。画像診断ではリンパ節転移がないように見えても、実際にリンパ節を切除して病理検査を行うと、稀に転移が見つかることがあります。こうなると、1期ではなく2期と診断が変わり、手術後の抗がん剤投与などの後治療も変わってきます。これを確定するためにリンパ節の郭清が行われるのです。
同じカテゴリーの最新記事
- 空咳、息切れ、発熱に注意! 肺がん治療「間質性肺炎」は早期発見が大事
- 肝がんだけでなく肺・腎臓・骨のがんも保険治療できる 体への負担が少なく抗腫瘍効果が高いラジオ波焼灼術
- 肺がんに対する免疫チェックポイント阻害薬の治療効果は腸内細菌が関係!
- 高齢者や合併症のある患者、手術を希望しない患者にも有効 体幹部定位放射線治療(SBRT)が肺がん術後再発への新たな選択肢に
- 免疫チェックポイント阻害薬と体幹部定位放射線治療(SBRT)併用への期待 アブスコパル効果により免疫放射線療法の効果が高まる⁉
- 群馬県で投与第1号の肺がん患者 肺がん情報を集め、主治医にオプジーボ治療を懇願する
- 体力が落ちてからでは遅い! 肺がんとわかったときから始める食事療法と栄養管理
- 進行・再発がんでケトン食療法が有効か!? 肺がんⅣ(IV)期の介入研究で期待以上の治療成績が得られた
- 初となる治療薬登場の可能性 肺がんに対するがん悪液質対策
- 過不足のない肺切除を実現!注目の「VAL-MAP」法



