検査の目的を知り、必要な検査を受けるために
これだけは知っておきたい! がんの検査の基礎知識

国立がん研究センター
がん予防・検診研究センター長の
森山紀之さん
がんの検査は種類も多く、機器もいろいろ使うので、それぞれの意味や意義がわかりにくい。
そのため必要な検査を受けなかったり、不必要な検査を何度も受けてしまったり、といった弊害が生じている。
いずれもがんの検査に対する理解不足が元となっている。そこでがんの精密検査について知っておくべき基本的な知識を取り上げる。
【1】6つの目的によって使い分ける
「がんの検査にはさまざまな目的があって、それに応じて使用する機器、検査法を使い分けます。検査の目的がわかれば、その意味や意義を理解しやすいと思います」
国立がん研究センターがん予防・検診研究センター長の森山紀之さんはこう言って、がんの発見を起点として検査の目的を時系列で整理してくれた。
(1)疑わしい病変を拾い上げる
(2)腫瘍の有無を確認する
(3)腫瘍が良性か悪性かを確認する
(4)進行具合を調べて治療方針を決める
(5)治療効果を評価する
(6)再発のチェックをする
それぞれについて森山さんは次のように説明をする。
「(1)は、現時点で症状のない人が、がんの早期発見のために行う検査で『検診』といいます。胃がん検診、肺がん検診、大腸がん検診、乳がん検診、子宮がん検診などが代表的です」
検診は大別して2つある。住民検診や職場検診などでおなじみの「集団検診」(対策型検診)と、任意で受ける「個別検診」(任意型検診)である。
集団検診は市区町村や勤務する企業が費用の全部もしくは大部分を負担する。それに対し、個別検診は受診者が全額負担する。そのため、がんの発見を目的とする点は同じでも検査機器や方法は違うことが多い。
「集団検診は大勢の中から、がんの疑いのある人を多めに拾い上げることを目的とします。費用対効果や効率が求められるので、簡便かつ安価な方法で行います。一方の個別検診は希望すれば誰もが受けることができます。個人の死亡リスクを下げることがテーマで、人間ドックがその代表です。多少コストが高くなっても比較的精度の高い検査を行います。複数の検査を組み合わせることもあります」
集団検診と個別検診で採用される検査機器・方法の違いの主だったものをあげると、肺がんの集団検診では痰の中のがん細胞の有無を調べる喀痰検査、胸部X線間接撮影。個別検診では胸部X線直接撮影検査もしくは身体の断層(輪切り)写真が得られるCT検査、気管支鏡検査などである。
「(1)は集団検診で用いられる検査法で『スクリーニング検査』とも言います。スクリーニングは、大多数の中から可能性のあるものを拾い上げるという意味があります。ですからこの検査で仮に陽性となったとしても必ずしもがんとは限りません。反対に陰性となっても多少の見逃しが含まれているので、100パーセントがんではないということではありません」 スクリーニング検査が陰性で、がん検診を何年もサボってしまい、早期の発見が遅れてしまったという例は少なくないという。
「(2)は(1)で引っ掛かった人に、本当に病変(腫瘍)が存在するかを確認したり、症状があり、がんの疑いのある人が受ける検査で『存在診断』とも言います。腫瘍の存在が判明すれば次に良性か悪性(がん)かを確認しなければなりません。それが(3)の検査で『質的診断』と言います」
がんの検査では、この存在診断と質的診断の意味が理解されていなくて、(1)のスクリーニング検査で、がんが判明すると誤解している人が多い。
森山さんはこの点について「ある程度進んだがんであればスクリーニング検査だけで、ほとんどわかります。ですが早期がんの診断では、存在診断と質的診断は欠かせません」と言う。
検診と健診の違いについてもよく誤解されているという。
「健診は特定の疾患をターゲットにせず、血圧や心拍数など複数の基礎的かつ簡便な検査を行うことを言います。したがって健診にはがんの検査はほんの一部しか含まれていません」
【2】精密検査は誰がいつ受けるのか
次に精密検査が必要な場合はどんな場合で、いつ受けるべきなのか。前項で森山さんが示してくれた(2)~(6)の検査目的に従って、詳しく見ていくことにしよう。
■腫瘍の有無を確認する(存在診断)
検診でがんの疑いを指摘された場合、腫瘍の有無を確認するために受ける。
「検診でがんが疑われても、他の疾患の炎症の影であったり、炎症が治った傷痕であることも多いのですが、とりあえず本当にがんが疑われる病変が存在するかを調べます。疑いを指摘されたら数週間以内に診断を行います」
■腫瘍が良性か悪性かを確認する(質的診断)
存在診断で病変があることがわかった場合、本当にがんであるかどうかを調べるために受ける。腫瘍には良性と悪性があり、発生の頻度は良性が多く、その区別をしなければならない。通常は存在診断と併せて、もしくはその直後に行う。
■治療方針を決める検査
腫瘍ががんであることが判明した場合に受ける。
「いわゆるがんの進行度=病期(ステージ)、がん病変や細胞の型、悪性度などを調べます。腫瘍の性質・状態だけでなく、心臓病や糖尿病などの合併症の有無やその程度、更に肝臓や腎臓の機能、全身の健康状態も調べます。治療に耐える体力があるかどうかの検査です。腫瘍の状態と全身の健康状態がわかってはじめて手術、放射線、抗がん剤のどの治療を行うか、どう組み合わせて行うかが決められます」
■治療効果を評価する検査
治療を行った場合、治療が効いたかどうか、どれくらい効いたかを調べるために受ける。
「腫瘍の消失や縮小率などが目安となります。それによって行った治療の効果がわかり、継続したり、治療の頻度を増やしたり、別の検査に切り替えるなどの処置をとる目安となります」
この検査は1回のみではなく、治療中は定期的に行う。
■再発のチェックをする検査
治療により治癒が見込まれたり、社会復帰を果たした場合に、再発の有無を調べるために受ける。経過観察、フォローアップの検査とも言う。
「1回目は退院後の3カ月後、2回目は半年後というようにがんの種類によっておおよその間隔が決まっています」
【3】治療方針を決める精密検査では何を調べるのか
がんの治療方針を決めるためには、次のことを確認しなければならない。
「腫瘍は、その位置、個数、大きさ、局所での広がり具合(浸潤度)、消化器などでは深さ(深達度)、がん細胞の型、性質、全身への広がり具合を調べます」
それぞれについて、森山さんは次のように補足する。
■腫瘍の位置
どの臓器に腫瘍があるのかは言うまでもなく、臓器のどの位置に存在しているのか、腫瘍の近くに重要な血管や神経がないかなどは、治療方針を左右する。
「たとえば肺がんで腫瘍が2~3個ある場合、それが近くに集まっているか、遠く離れているかで、手術の可否や切除範囲が左右されることがあります。直腸がんでは、その位置により、肛門が温存できるかどうかの分かれ目になることもあります」
■腫瘍の個数
「がんの種類によって腫瘍の個数は治療方針を決めるうえで重要な指標になります。たとえば肝臓がんは多発しやすく、個数によっては手術を断念しなければなりません」
乳がんでは乳房を温存する手術ができるかどうかの指標の1つでもある。
■腫瘍の大きさ
たとえば転移性の脳腫瘍=脳転移では、放射線治療の一種のガンマナイフによる治療が有効だが、個数同様、腫瘍の大きさが適応の重要な指標となり、3センチ以内なら適応とされる。
肝臓がんでは切らずに電気的に焼いてしまうラジオ波治療が標準的治療になっているが、腫瘍の大きさは3センチ以内であることが一般的な目安となっている。
■局所での広がり(浸潤度)
がんが周囲の正常組織へ広がる様を浸潤という。その程度を調べる。とくにリンパ管や血管への浸潤は重要で、それがあるとその流れにがん細胞が乗って転移する原因となる。
■がんの全身への広がり(転移)
「原発の腫瘍の様子を調べれば、全身への転移の可能性がおおよそわかります。その懸念がある場合に、転移しやすい臓器などを調べます」
以上の項目は画像検査でわかる。以下は別の検査で判定する。
■がんの深さ(深達度)
食道や胃腸のがんはほとんどの場合、内腔の粘膜に発生し、徐々にもぐり込んでいく。その深さを画像診断の所見を基に推測し、更に病理検査で顕微鏡を用いて調べる。
「深くなればリンパ管や血管が豊富になり、転移の可能性が高くなります」
■がん細胞の型、性質
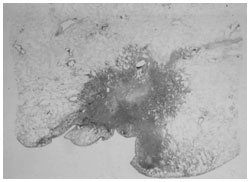
肺がん(腺がん)ステージ1の病理像(ルーペ像)
「生検で得たがん細胞や、内視鏡、手術で得たがんの組織を顕微鏡で覗いて調べます。がん細胞の型によって、転移のしやすさなどがわかります」
たとえば肺がんには、腺がん、扁平上皮がん、大細胞がん、小細胞がんの細胞型があり、治療方針が異なっている。
「最近では採取したがん細胞の遺伝子や増殖に関連しているタンパク質などの発現状態を調べ、薬の効き具合や、転移のしやすさがわかることもあります」
同じカテゴリーの最新記事
- 有効な分子標的治療を逸しないために! 切除不能進行・再発胃がんに「バイオマーカー検査の手引き」登場
- 正確な診断には遺伝子パネル検査が必須! 遺伝子情報による分類・診断で大きく変わった脳腫瘍
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がんゲノム医療をじょうずに受けるために 知っておきたいがん遺伝子パネル検査のこと
- AI支援のコルポスコピ―検査が登場! 子宮頸がん2次検診の精度向上を目指す
- 「尾道方式」でアプローチ! 病診連携と超音波内視鏡を駆使して膵がん早期発見をめざす横浜
- 重要な認定遺伝カウンセラーの役割 がんゲノム医療がますます重要に
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 「遺伝子パネル検査」をいつ行うかも重要 NTRK融合遺伝子陽性の固形がんに2剤目ヴァイトラックビ
- 血液検査で「前がん状態」のチェックが可能に⁉ ――KK-LC-1ワクチン開発も視野に



